Общие вопросы
Дифференциально-диагностические ряды различаются в зависимости от стадии ВИЧ. Для ранних стадий ВИЧ-инфекции этот ряд такой же, как у людей без ВИЧ и представлен по ссылке здесь.
Для туберкулеза ЦНС, развивающегося на поздних стадиях ВИЧ-инфекции (от 4б и далее), дифференциально-диагностический ряд изменился. По данным Перегудовой А.Б., 2009г., в инфекционном стационаре Москвы среди патологий, протекающих с поражением ЦНС на поздних стадиях ВИЧ-инфекции чаще всего встречаются: токсоплазмоз головного мозга в 30% случаев, туберкулез ЦНС – в 18,5%, криптококковый менингит в 4,8%, цитомегаловирусный (ЦМВ) энцефалит в 1,6%, лимфома ЦНС в 2,4%, вторичной гнойный менингит в 16,9%. Практически такой же набор заболеваний ЦНС встречается в других странах со значительным распространением ВИЧ-инфекции, в частности, в странах Центральной Африки. Первые пять болезней, представляющих собой группу вторичных заболеваний ВИЧ-инфекции, схожи в своих проявлениях и составляют основной дифференциально-диагностический ряд для пациента с ВИЧ-индикаторным поражением ЦНС.
Вероятно, этот ряд будет моделироваться эпидемиологической обстановкой в регионе и профилем лечебного учреждения, где происходит диагностика. В Иркутской области, регионе с высоким распространением туберкулеза и ВИЧ-инфекции, 32,7% всех причин смертей ВИЧ-инфицированных пациентов составляет туберкулез ЦНС, поэтому он является первой подозреваемой патологией у ВИЧ-инфицированного больного с симптомами инфекционного поражения головного мозга при наличии данных за активный или перенесенный легочной туберкулез.
В свою очередь, в практике врача-фтизиатра, работающего с пациентами, страдающими продвинутыми стадиями ВИЧ-инфекции, нередко сочетание туберкулеза легких и нетуберкулезных нейроинфекций. В структуре причин смерти ВИЧ-инфицированых больных в Иркутской областной клинической туберкулезной больнице среди поражений ЦНС туберкулез составляет 77,3%, ЦМВ инфекция – 11,3%, токсоплазмоз, криптококкоз головного мозга и лимфома – по 3,8%.
Ошибки при проведении дифференциальной диагностики заболеваний ЦНС перечисленных выше этиологий обусловлены их схожестью на стадии генерализации инфекций, возникающей при уменьшении уровня СD4+-лимфоцитов менее 100 в 1 мкл. Все они проявляются сходным интоксикационным синдром (длительная лихорадка, похудание, потливость и слабость) и наличием неврологического симптомокомплекса, зависящего в большей степени от локализации и распространенности поражения, чем от вида инфекционного агента. Следует отметить, что такие «классические» признаки специфического заболевания, как контакт с туберкулезным больным и перенесенный ранее туберкулез любой локализации не являются достоверным подтверждением именно туберкулезной этиологии поражения ЦНС у больных с поздними стадиями ВИЧ из-за высокой частоты микст-инфекций (т.е. развития нетуберкулезных заболеваний головного мозга у ВИЧ-инфицированных больных туберкулезом легких).
Однако детальное изучение клинической картины этих заболеваний показывает наличие некоторых различий в их течении. В частности, острое развитие болезни из всех вторичных заболеваний возможно только при туберкулезном поражении ЦНС, протекающем на фоне ВИЧ-инфекции, для других поражений ЦНС характерна постепенность.
При исследовании клинических форм патологии ЦНС отмечено, что изолированное поражение вещества головного мозга, без вовлечения оболочек, характерно, в большей степени, для нетуберкулезных ВИЧ-ассоциированных заболеваний ЦНС, нежели для туберкулеза.
Среди больных с нетуберкулезным ВИЧ-ассоциированным поражением ЦНС так же чаще встречается очаговая симптоматика, представленная, в основном гемипарезом и эпилептическими приступами. Среди пациентов с туберкулезом ЦНС судорожные приступы диагностирируются в три раза реже.
В ликворе пациентов с нетуберкулезным ВИЧ-ассоциированным поражением ЦНС существенно чаще определяется невысокий лимфоцитарный цитоз в несколько десятков клеток, в то время как у больных с туберкулезом преобладает характерный лимфоцитарный цитоз от нескольких десятков до сотен клеток в 1 мкл.
Сравнительный анализ различных методов обнаружения возбудителя в ликворе у пациентов с ВИЧ-ассоциированными поражениями ЦНС показал наибольшую результативность метода ПЦР, которая достигала в наших исследованиях 30% при туберкулезе и 50% при токсоплазмозе головного мозга.
Анализ МСКТ-признаков поражения ЦНС не выявил четких, характерных только для туберкулеза ЦНС, черт. Следует отметить, что при туберкулезном поражении очаги локализовались преимущественно в височных, теменных и лобных долях головного мозга, в то время как для нетуберкулезного поражения была характерна более разнообразная локализация и достоверно более частое поражение базальных ядер.
Сравнительный анализ МСКТ-картины токсоплазмоза головного мозга и туберкулезного менингоэнцефалита так же не показал существенного различия ни по числу, ни по виду визуализируемых очагов (рисунки ниже).
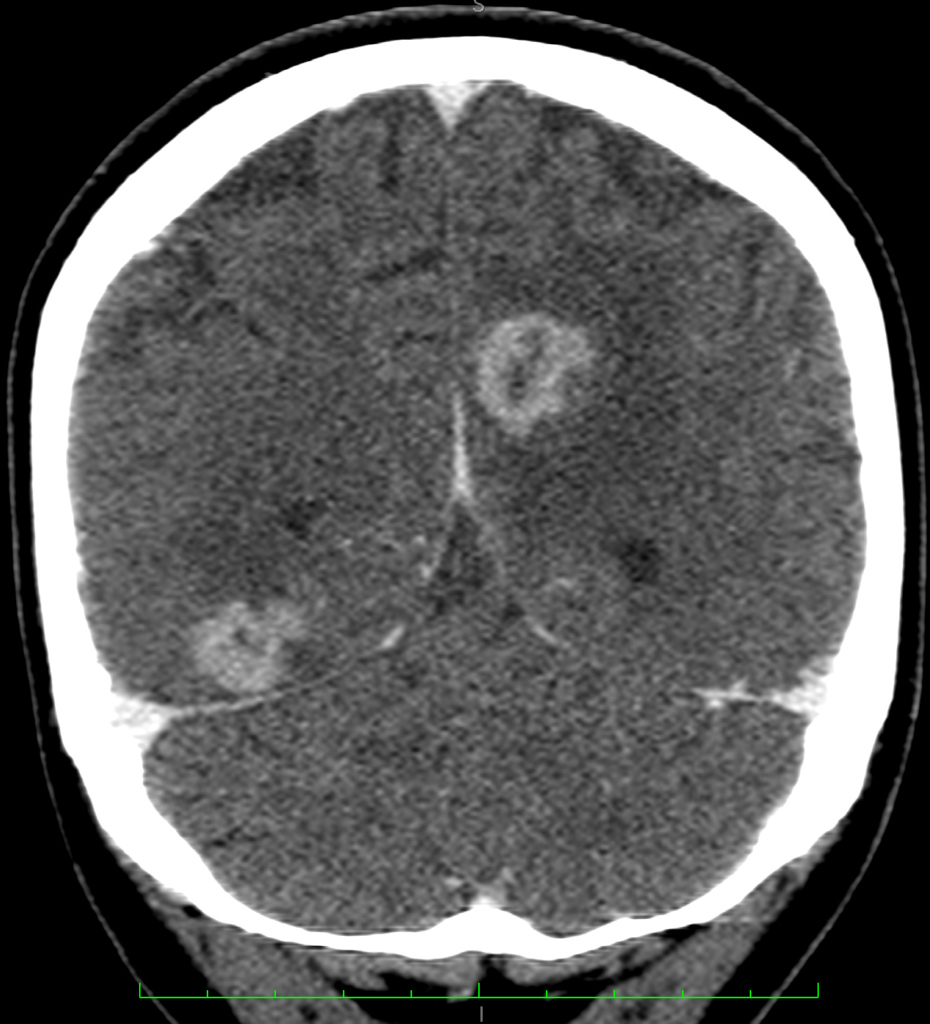
МСКТ головного мозга с внутривенным усилением пациентки с туберкулезным менингоэнцефалитом в сочетании с ВИЧ-инфекцией в стадии 4В.
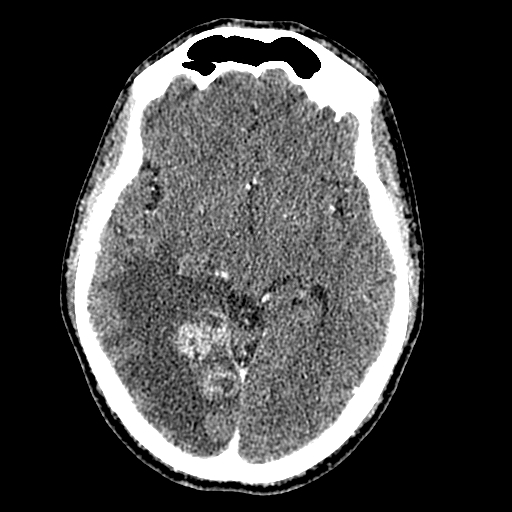
МСКТ головного мозга с в/в усилением больного с ВИЧ-инфекцией в стадии 4В, перенесшего диссеминированный туберкулез легких. Церебральный токсоплазмоз.
В исследованиях, посвященных дифференциальной диагностике ВИЧ-ассоциированных патологий, проведенных Перегудовой А.Б. и соавторами, Викторовой И.Б. и соавторами, Корж Е.В., выделены следующие отличительные признаки заболеваний, составляющих дифференциально-диагностический ряд туберкулеза ЦНС, развивающегося на фоне глубокой иммунодепрессии:
ЦМВ – инфекция головного мозга
Протекает обычно в виде сочетания энцефаловентрикулита с полиорганным поражением, наиболее доступными для визуализации локализациями которого являются пищевод и сетчатка глаза. В клинической картине обращает на себя внимание нарушения психической деятельности, достигающие степени деменции. МСКТ-картина легочных изменений представлена феноменом «матового стекла», поскольку её морфологическим эквивалентом является уплотнение и отек интерстиция, при этом поражение ВГЛУ не характерно (рисунок ниже). Серологические методы диагностики значения не имеют. Абсолютным доказательством ЦМВ этиологии поражения служит обнаружение ДНК ЦМВ в ликворе в концентрации более 10000-20000 коп/мл, в плазме – более 10000 коп/мл, обнаружение типичной ЦМВ картины в биоптате пораженного органа.
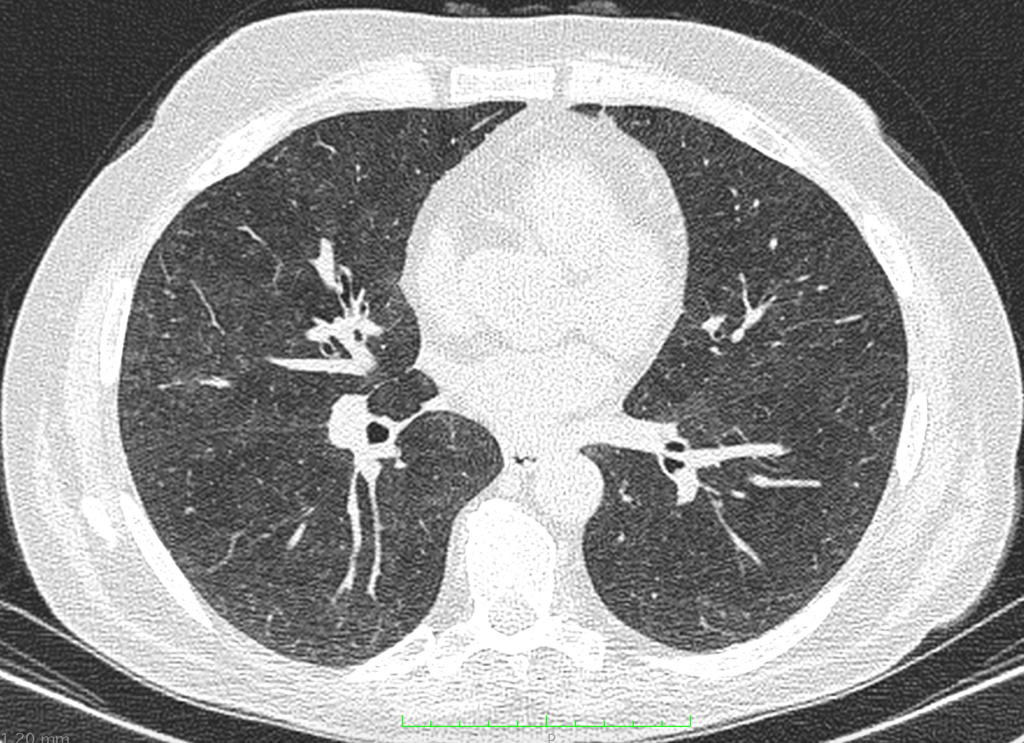
МСКТ легких. Цитомегаловирусная пневмония.
Криптококкоз с поражением головного мозга.
Течение, клинические, рентгенологические и лабораторные проявления идентичны туберкулезу (рисунок ниже). Заболевание следует заподозрить при отсутствии эффекта от противотуберкулезной терапии и анамнестических данных за лекарственную устойчивость МБТ. Диагноз подтверждается выделением из ликвора или крови возбудителя мазком или посевом или криптококкового антигена.
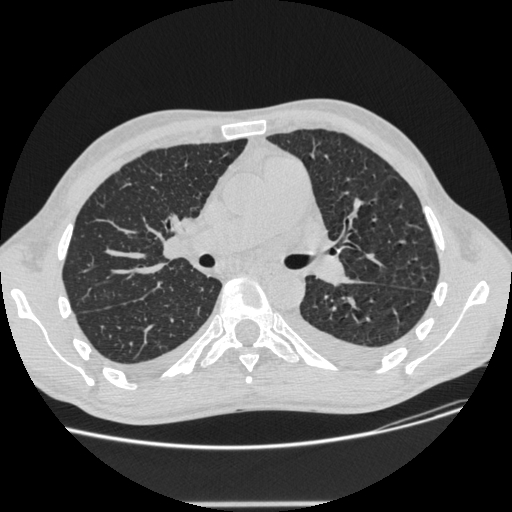
Криптококкоз легких. В легких определяется милиарная диссеминация.
Лимфома головного мозга.
Для лимфомы характерно увеличение лимфоузлов одной или нескольких групп. В том случае, если это периферические узлы, то они вполне доступны для гистологического исследования, которое является единственным достоверным подтверждением диагноза. Рентгенологическая картина поражения легких весьма разнообразна (рисунок ниже).
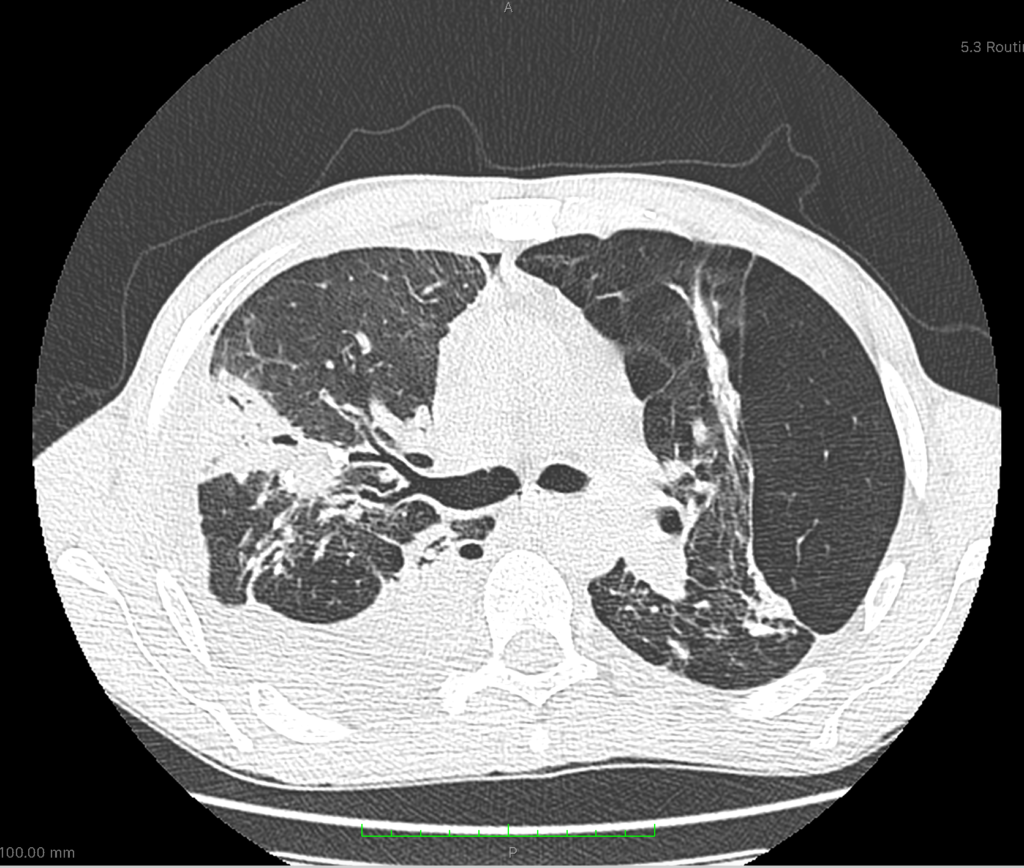
МСКТ легких. Лимфома. В легочной ткани определяется сочетание инфильтративных и тяжистых теней, в плевральных полостях – содержимое.
Для МСКТ и МРТ картины поражения головного мозга характерна четкость контуров образования и диффузное окрашивание при контрастировании (рисунки ниже).
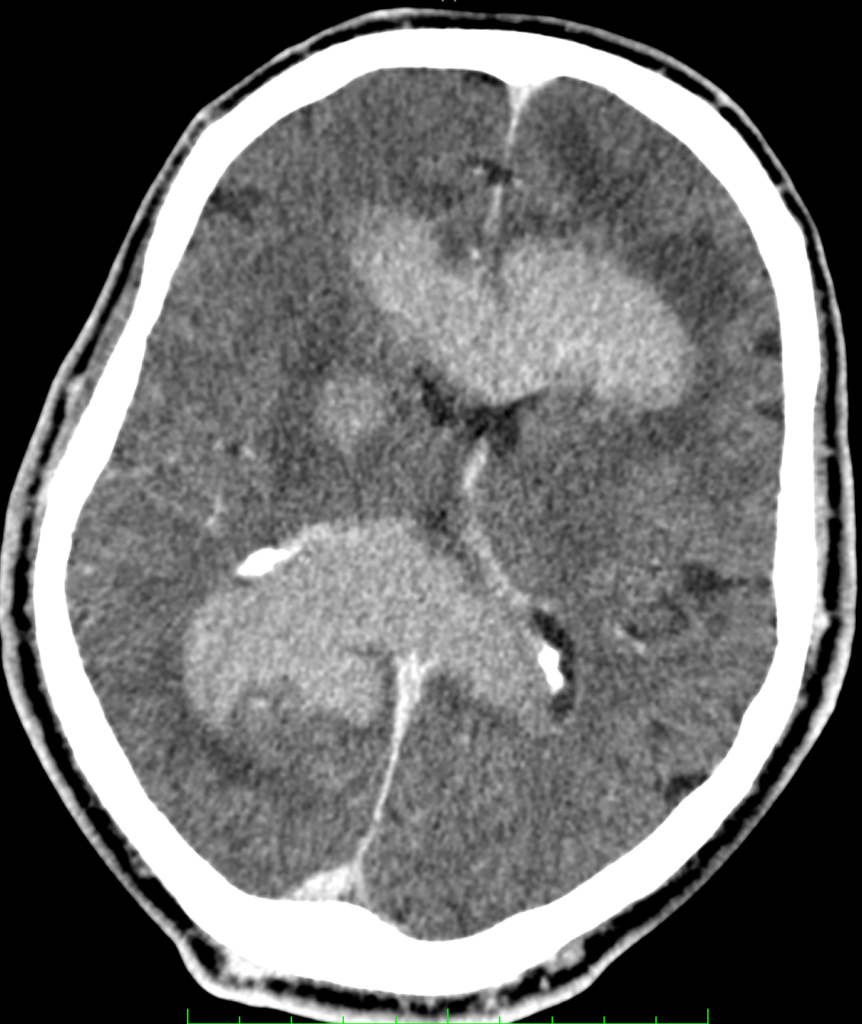
МСКТ головного мозга с в/в усилением. Первичная В – клеточная лимфома.
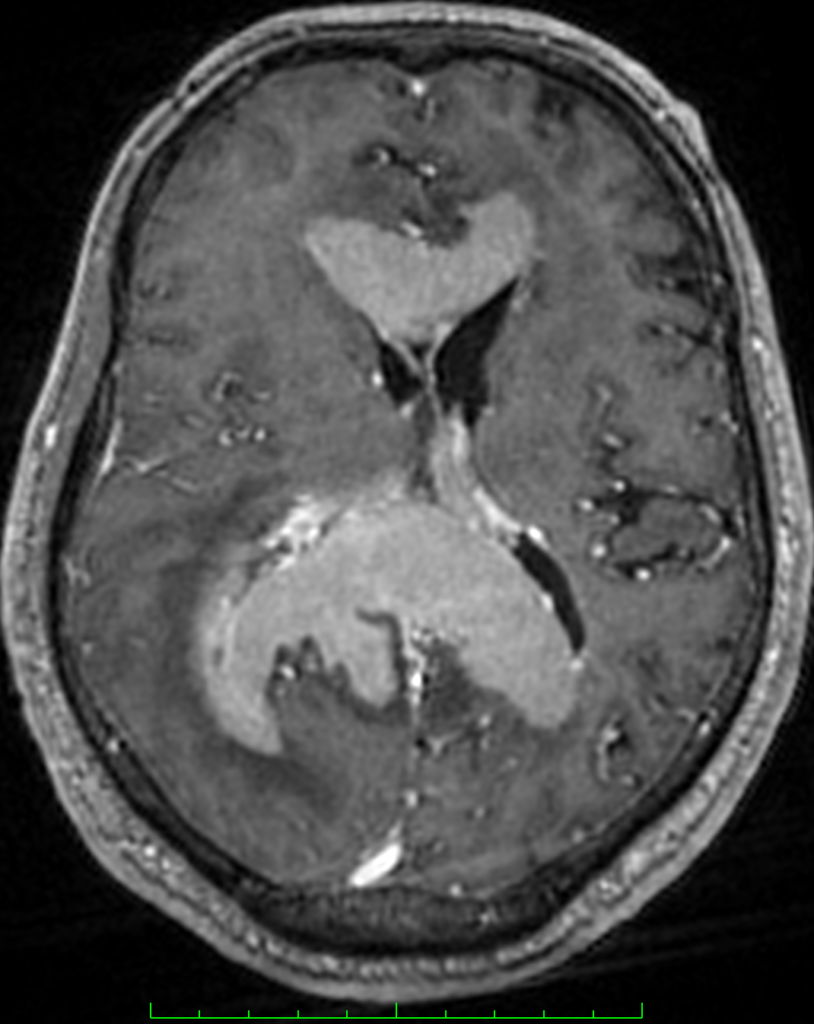
МРТ головного мозга в режиме t1-mpr-iso v-v. Первичная В-клеточная лимфома головного мозга.
При подозрении на лимфому головного мозга, согласно международным руководствам, в комплекс обязательного обследования входит МСКТ шеи/органов грудной клетки/органов брюшной полости и трепанобиопсия.
Токсоплазмоз головного мозга
По клиническим, лучевым характеристикам и данным анализа спинномозговой жидкости может быть совершенно идентичен туберкулезу. Отличительной чертой является изолированное поражение головного мозга без признаков системности заболевания, которое отмечается, по данным Перегудовой А.Б. и соавторов, 2010г, у 86,5% больных. Диагноз подтверждается обнаружением ДНК токсоплазмы в ликворе. Специфичность этого метода составляет 96%, но чувствительность – только 50%. Токсоплазмоз головного мозга – единственная вторичная нейроинфекция, для диагностики которой используются серологические методы, а именно – обнаружение иммуноглобулина G, отсутствие которого практически полностью исключает диагноз.
Диагностический алгоритм
Если анализировать туберкулез ЦНС в свете наиболее убедительных дифференциально-диагностических признаков, то следует отметить характерную для туберкулеза большую вероятность внецеребральных поражений, в том числе и в анамнезе; очаговый характер диссеминации на рентгенограмме (рисунок ниже):
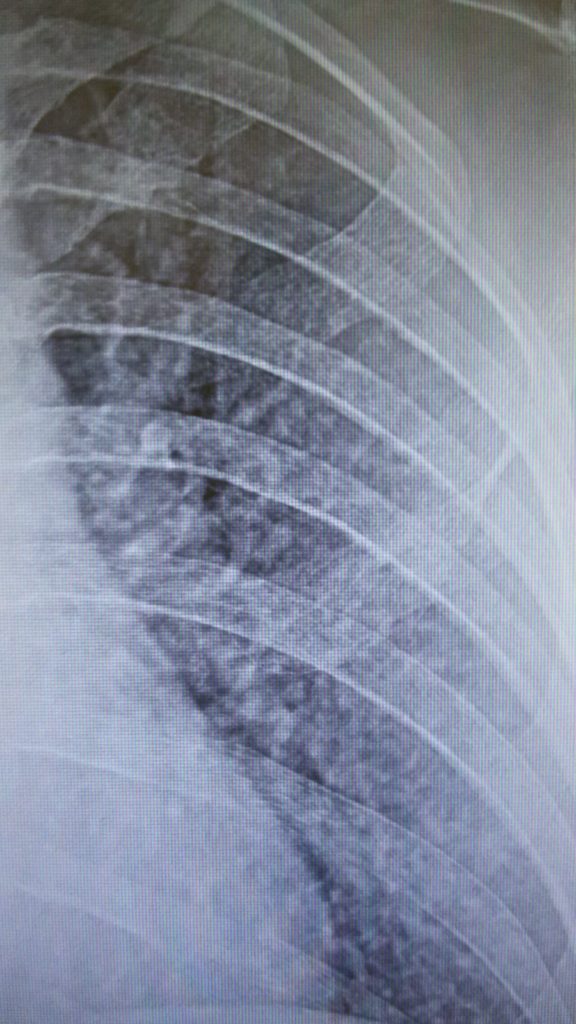
Фрагмент цифровой рентгенограммы. Пример очаговой диссеминации. Диссеминированный туберкулез легких.
или МСКТ (рисунок ниже);
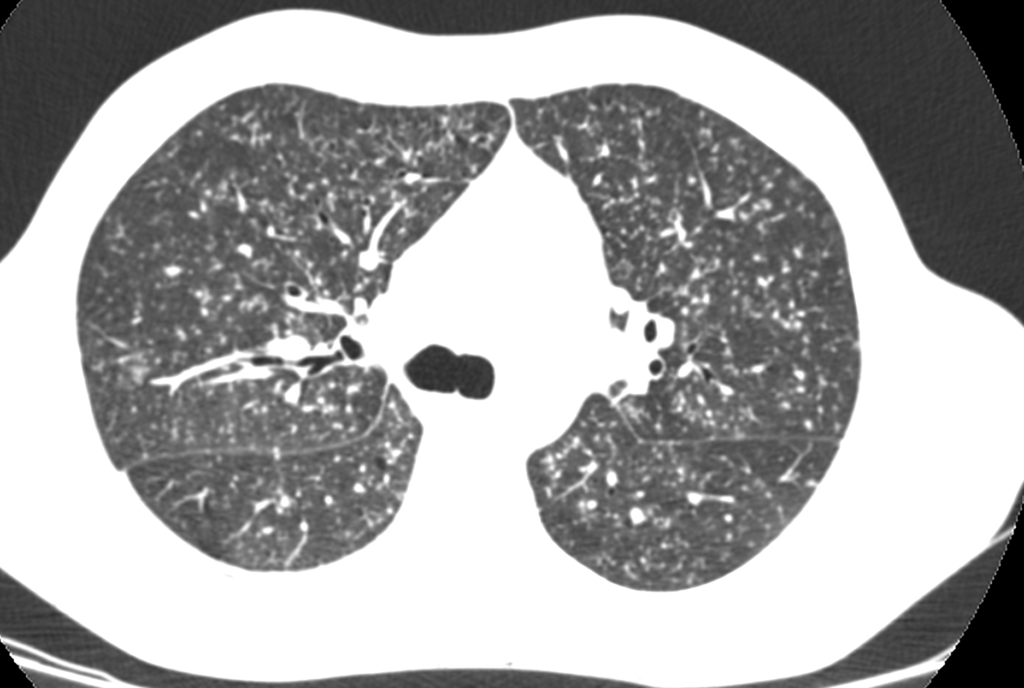
МСКТ легких. Пример очаговой диссеминации (диссеминированный туберкулез легких).
частое поражение внутригрудных лимфоузлов и плевры; возможность обнаружения МБТ или ДНК МБТ в ликворе.
Из-за более высокой чувствительности метода ПЦР (по данным Зиминой В.Н. (2014г.), более чем в 2 раза по сравнению с традиционными микробиологическими тестами), ВОЗ рекомендует применение метода GEN EXPERT МТB RIF в качестве исходного диагностического теста при подозрении на туберкулез у ВИЧ-инфицированных лиц. Выбор методики обусловлен возможностью одновременной детекции возбудителя и выявления генетической устойчивости к основному противотуберкулезному препарату – рифампицину, которая с высокой вероятностью является индикатором МЛУ ТБ. Следует отметить, что такие методы, как реакция Манту, Диаскин-тест и квантиферроновый тест при глубокой иммуносупресии теряют своё диагностическое значение. В последние годы появились данные об эффективности выявления специфических белков клеточной стенки МБТ (липоарабинаманана) в моче посредством иммуноферментного анализа (ТВ-LAM) у больных с ВИЧ-инфекцией и количеством лимфоцитов менее 200 в 1 мкл. Тест простой, быстрый и дешевый с чувствительностью 56-67% и специфичностью 91-95%. Исследование имеет большой потенциал в сочетании с микроскопией мазка (Зимина В.Н. и соавторы, 2014г).
Последним этапом диагностики являются различные виды биопсий. Поскольку гистоморфологические проявления туберкулезного процесса теряют свои специфические черты при глубоком иммунодефиците, в данной ситуации проводимые микрохирургические вмешательства должны быть направлены не столько на гистологическую оценку биоптатов, сколько на поиск возбудителя в очаге инфекции всеми доступными методами.
В статье представлены выдержки из учебного пособия С.И.Петрова, О.Н.Новицкой “ТУБЕРКУЛЕЗ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ В СОЧЕТАНИИ С ВИЧ-ИНФЕКЦИЕЙ: ОСОБЕННОСТИ КЛИНИКИ И ДИАГНОСТИКИ” (полный текст доступен по ссылке: https://www.elibrary.ru/item.asp?id=46573400)
