Несмотря на успехи, достигнутые в лечении других форм туберкулеза, туберкулезное поражение центральной нервной системы (ЦНС) остается патологией с высокой летальностью. Из-за выраженности патоморфологических изменений в головном мозге выздоровление при этом заболевании возможно только в случае начала химиотерапии в раннем периоде течения болезни. В качестве примерной длительности такого периода в литературе обычно называется 10-ти дневный срок от начала появления первых симптомов. Это делает вопрос своевременности диагностики при туберкулезном поражении ЦНС жизненно важным.
К сожалению, исследования, посвященные этому вопросу, указывают на отсутствие единственного диагностического теста, обладающего абсолютной чувствительностью и специфичностью, для постановки диагноза нейротуберкулеза. Объясняется это схожестью клинической симптоматики, рентгенологических и лабораторных проявлений заболевания с рядом других патологий ЦНС. Абсолютным специфическим методом подтверждения диагноза можно считать выявление возбудителя в очаге поражения, однако частота обнаружения инфекта в анализе ликвора невысока и достигает, по данным разных исследований, в частности, для туберкулеза 12,5 – 38,3%. Именно поэтому при постановке диагноза туберкулеза ЦНС обычно речь идет о совокупности диагностических методов или о диагностическом алгоритме.
Туберкулез ЦНС у взрослых пациентов приходится обычно дифференцировать с:
- вирусным серозным менингитом,
- гнойным менингитом,
- острым нарушением мозгового кровообращения,
- сифилитическим менингитом,
- опухолевыми заболеваниями (метастазами и первичными опухолями головного мозга).
При этом в пользу диагноза туберкулеза свидетельствуют:
- эпидемиологический анамнез (контакт с туберкулезным больным);
- наличие туберкулезных изменений в других органах;
- определенные особенности анамнеза заболевания: постепенный характер развития, перенесенный туберкулез других локализаций;
- клинические характеристики: наличие менингиального симптомокомплекса и поражения черепно-мозговых нервов;
- лабораторная диагностика: результаты повторных исследований спинномозговой жидкости с общим и биохимическим анализами, характерными для туберкулеза, обнаружение микобактерий (МБТ) в ликворе и мокроте любым методом;
- изменения на глазном дне, характерные для туберкулеза;
- умеренные воспалительные изменения в общем анализе периферической крови;
- положительный результат пробного противотуберкулезного лечения.
Дифференциально-диагностические критерии туберкулеза ЦНС представлены в таблице:
| Симптомы | Туберкулезный менингит | Гнойный менингит | Серозный (неспецифический) менингит | Сифилитический менингит | Опухоль (метастазы) | ОНМК |
| Анамнез | Нередко контакт с туберкулезным больным, туберкулез других органов | Гайморит, отит, мастоидит и другие инфекционные процессы | Грипп, ОРВИ | Перенесенный первичный сифилис | Пожилой возраст, наличие первичной опухоли | Сосудистые заболевания, травма |
| Начало болезни | Постепенное | Острое | Острое | Постепенное | Постепенное | Острое или острейшее |
| Поражение черепно-мозговых нервов | Умеренно выражено , 3,6,7 нервы чаще | Выражено, 7 пара | Мало выражено | Мало выражено, 3,4,6 пары | Нет | Нет |
| Менингеальный синдром | Выражен | Резко выражен | Умеренно выражен | Умерено выражен | Нет | Нет |
| Парезы и параличи | Могут быть | Нет | Нет | Нет | Могут быть | Да |
| Течение болезни (длительность симптомов) | Затяжное (месяцы) | Менее длительное (недели) | Абортивное чаще | Затяжное (месяцы) | Затяжное (месяцы) | Менее длительное или затяжное |
| Характер спинномозговой жидкости | Прозрачная, опалесцирует, иногда желтоватая (ксантохромия) | Мутная, гнойная | Прозрачная | Прозрачная, положительные серологические пробы на сифилис | Прозрачная | Прозрачная или с примесью крови под давлением |
| Цитоз | Умеренный (до 500–700 в 1 мкл) | Высокий (свыше 1000) | Умеренный | Возможен умеренный (150-1500) | Отсутствует | Отсутствует или эритроциты |
| Белок | Часто высокий (1,0 г/л и выше) | Умеренный (0.5–0.6 г/л) | Невысокий (0.4–0,6 г/л) | Возможно повышение до 2 г/л | Возможно повышение | Норма |
| Цитограмма | Преобладают лимфоциты, могут быть и нейтрофилы | Нейтрофилы | Лимфоциты | Лимфоциты | Лимфоциты | Лимфоциты или эритроциты |
| Пленка | Нежная | Не выпадает | Не выпадает | Не выпадает | Не выпадает | Не выпадает |
| Глюкоза | Уровень снижен | Уровень не снижен | Уровень не снижен | Уровень не снижен | Уровень не снижен | Уровень не снижен |
| Хлориды | Уровень снижен | Уровень не снижен | Уровень не снижен | Уровень не снижен | Уровень не снижен | Уровень не снижен |
Отдельного внимания заслуживают данные нейровизуализации, которые при перечисленных заболеваниях имеют как ряд отличий, так и общих черт с туберкулезным поражением ЦНС и должны оцениваться в комплексе с другими диагностическими критериями.
Первичным методом визуализации во многих случаях поражения головного мозга является МСКТ с внутривенным усилением неионизированными препаратами йода (омнипак), которая, при необходимости, дополняется МРТ с контрастированием гадолинием.
При туберкулезном поражении оболочек головного мозга возможна констатация их неравномерного утолщения и накопления в них контрастного вещества.
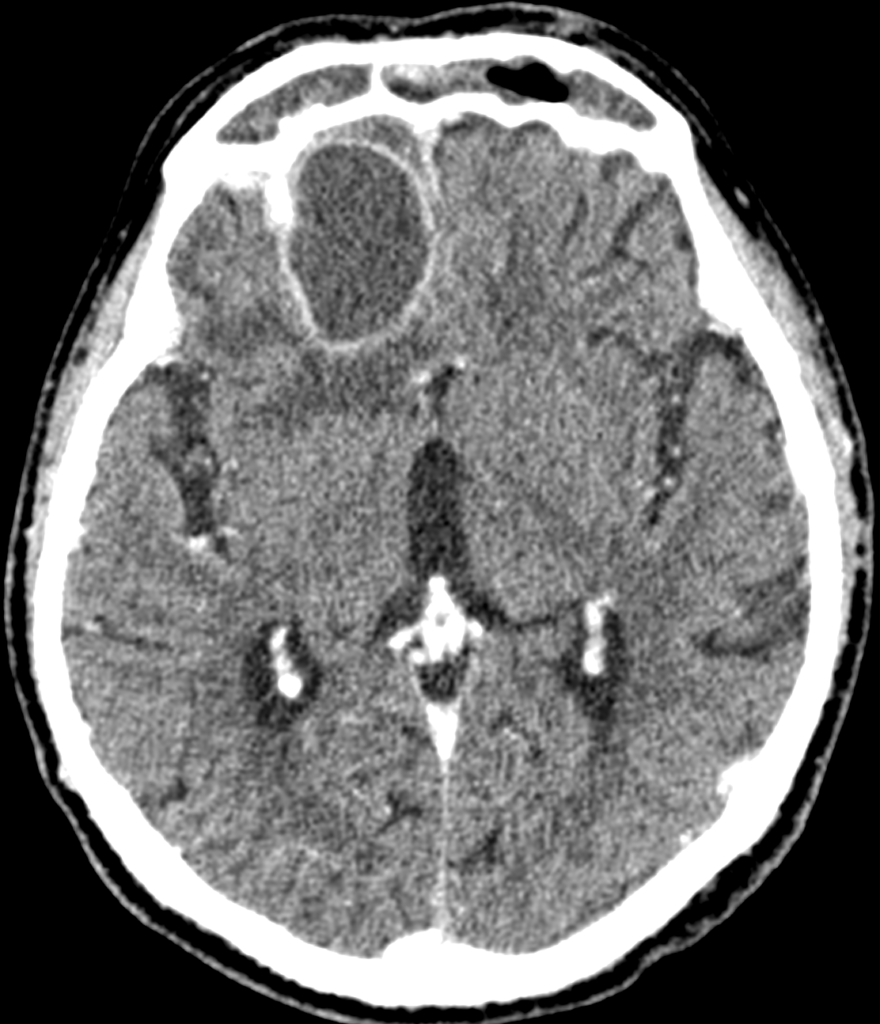
МСКТ-признаками туберкулезного поражения вещества головного мозга являются гиподенсивные (пониженной плотности) очаги различных размеров и формы с кольцевидным накоплением контраста и без него (рисунки ниже).
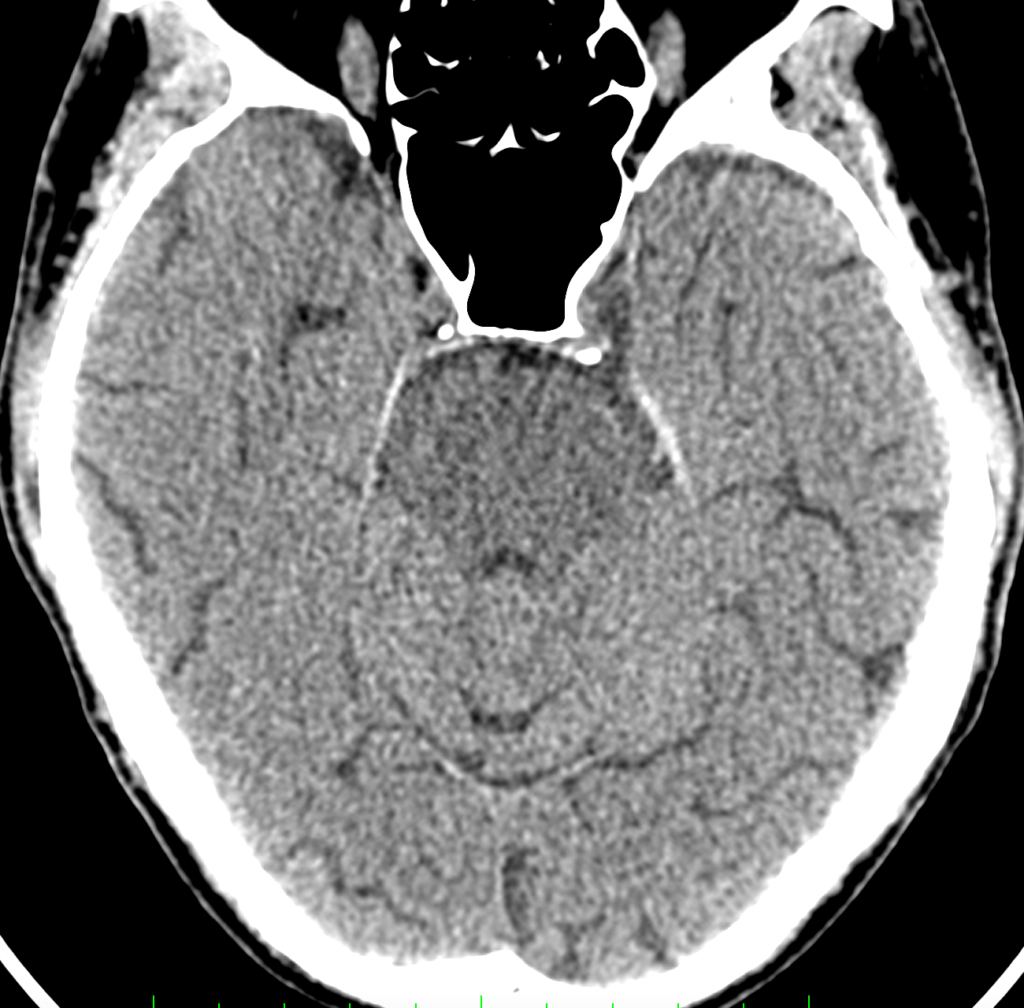
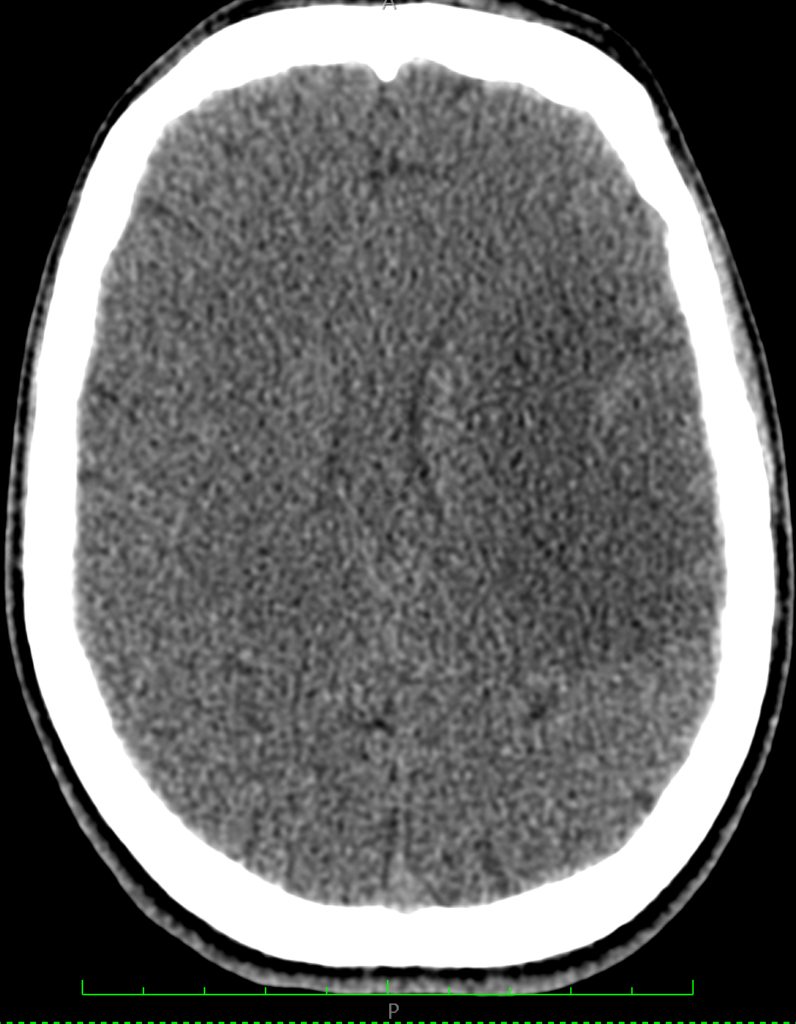
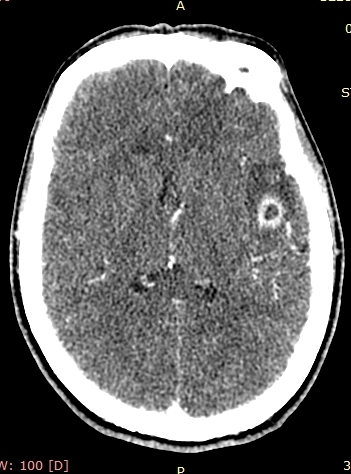
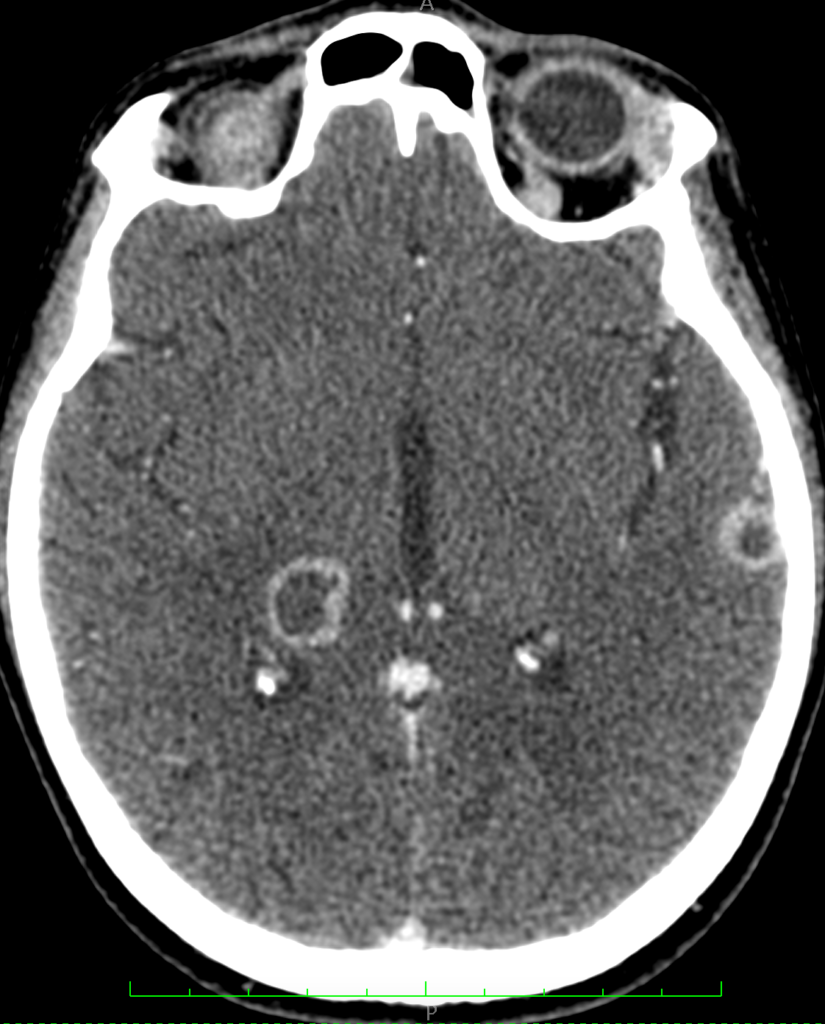
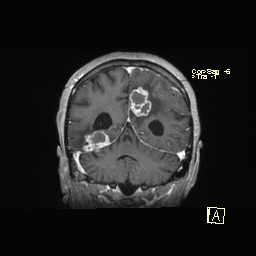
При МРТ так же определяются зоны с нечеткими неровными контурами, полигональной формы, с различным сигналом в разных режимах: с гиперинтенсивным сигналом на Т2-ВИ, FLAIR и гипоинтенсивным на Т1-ВИ. После внутривенного усиления визуализируется значительное накопление контраста по типу кольца с сохранением гипоинтенсивного сигнала внутреннего компонента на Т1-взвешенных изображениях (рисунок ниже).
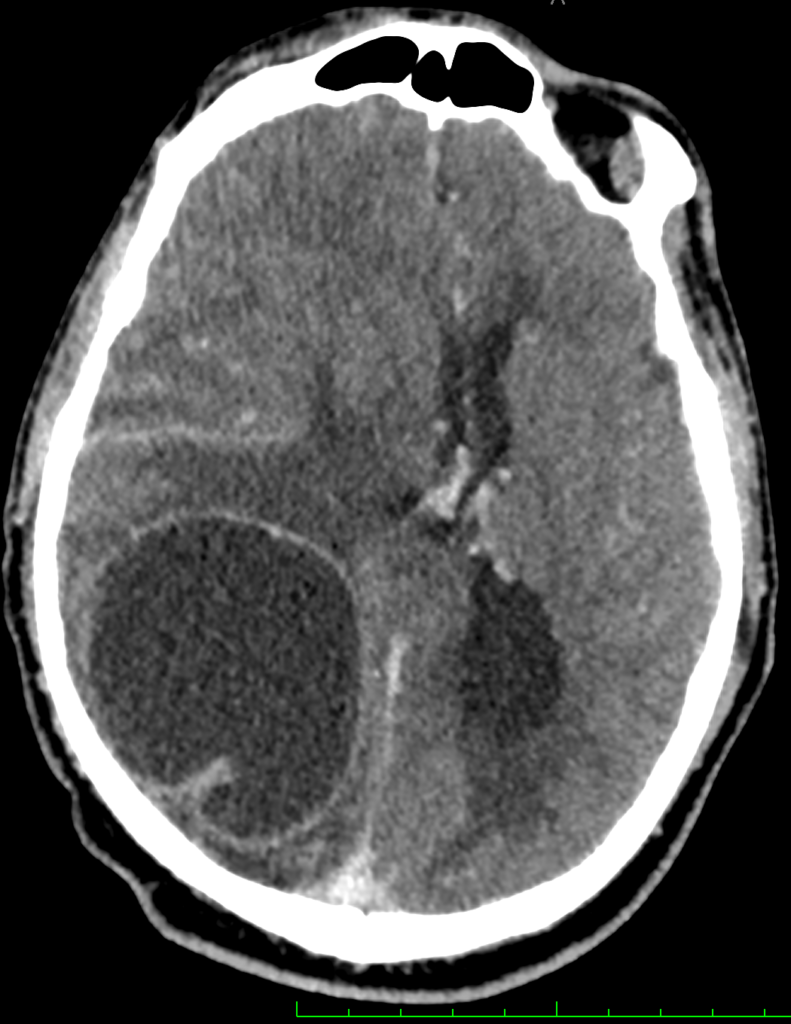
При гнойном менингите признаков поражения вещества головного мозга может не быть. Но в случае развития гнойного менингоэнцефалита, в том числе, с формированием абсцесса, при МСКТ визуализируется гиподенсивный очаг с кольцевидным накоплением контраста (рисунок ниже).
На МРТ будет определятся образование с четкими неровными контурами, с гиперинтенсивным сигналом на Т2-ВИ и гипоинтенсивным на Т1-ВИ. В режиме FLAIR сигнал от содержимого полости новообразования значительно отличается от черного цвета ликвора, содержащегося в желудочках. Эффект обусловлен высоким содержанием в жидкости, замкнутой в капсуле продуктов деградации белков лейкоцитов и глиальных клеток. После внутривенного контрастирования капсула интенсивно накапливает контраст по периферии. По ширине зоны накопления можно представить толщину воспалительного барьера. Обязателен масс-эффект, обусловленный быстрым ростом абсцесса и компрессией окружающих тканей мозга (рисунки ниже).
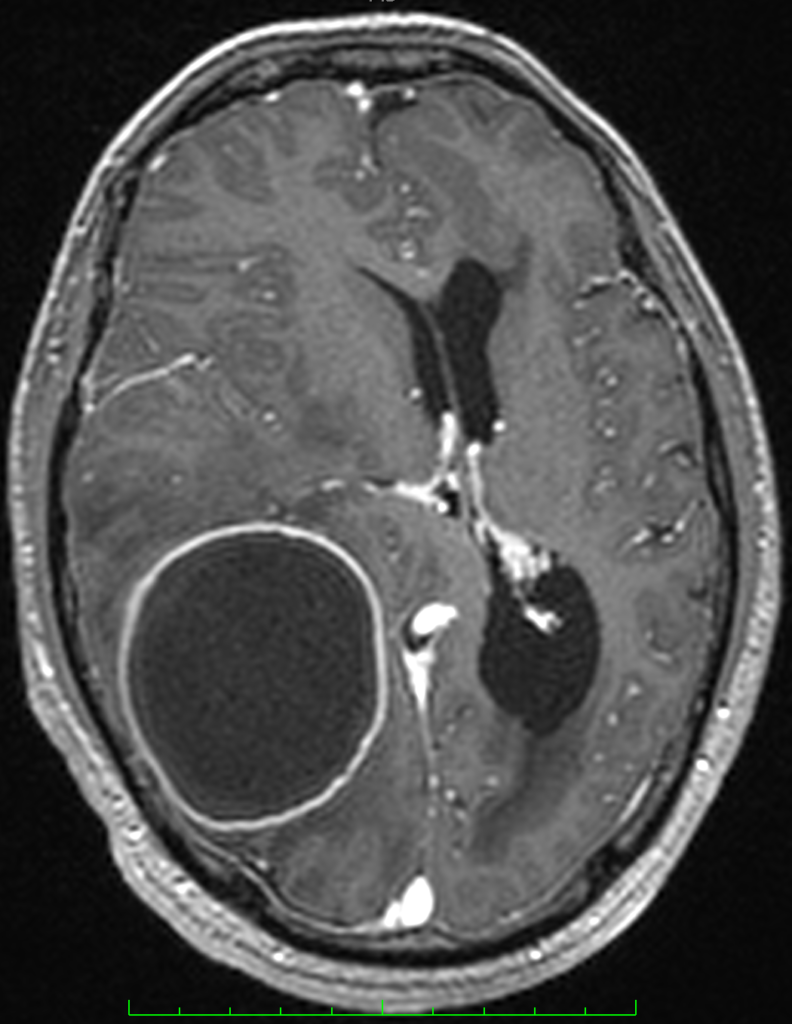
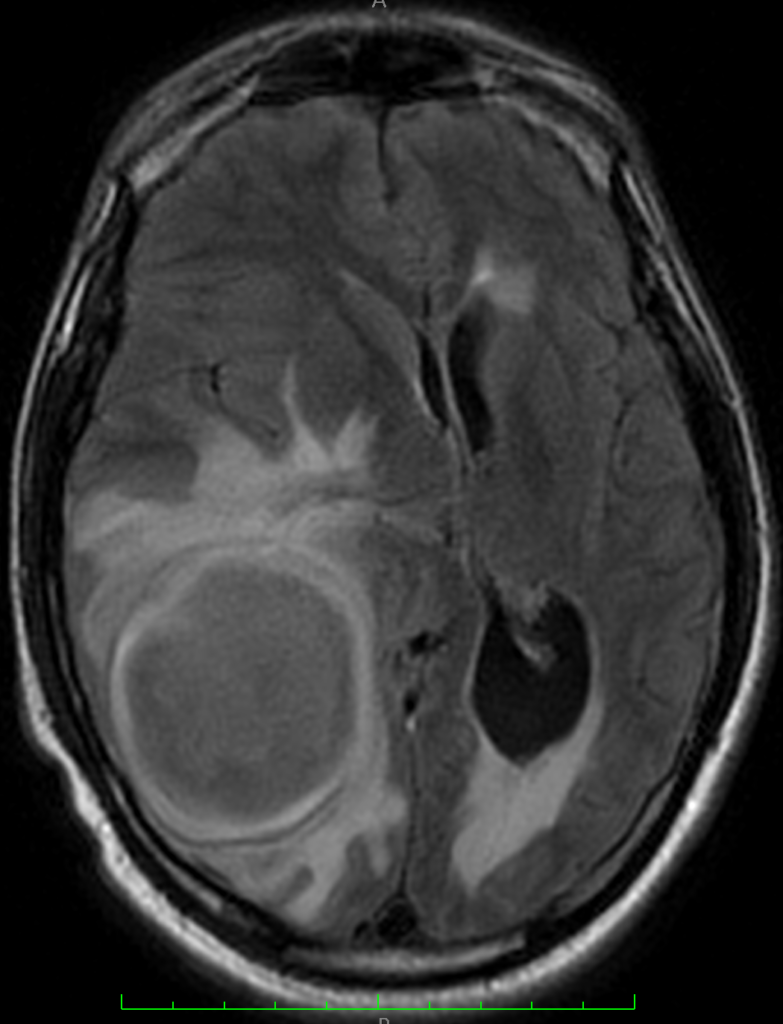
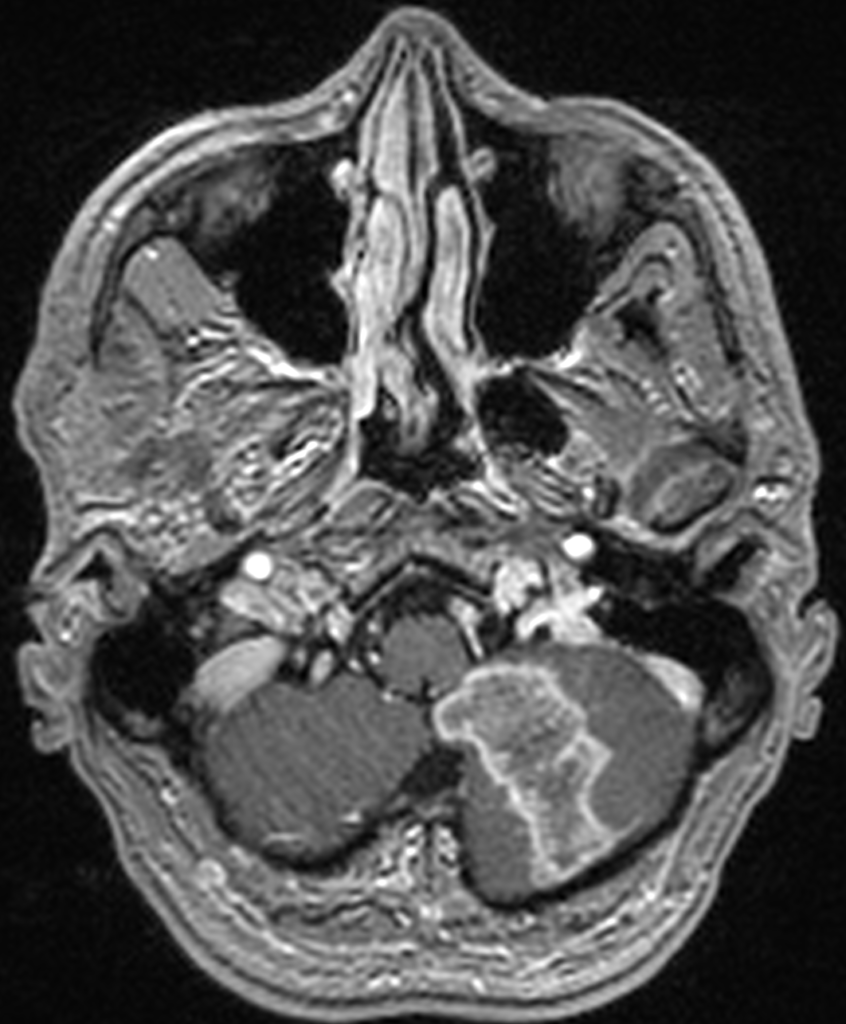
По данным нейровизуализации невозможно отличить гнойный абсцесс от туберкулезного, поскольку скиалогическая картина отражает плотность патологических образований, которая одинакова и при абсцессе, и при наличии жидкого казеоза внутри сформировавшейся капсулы, отграничивающей жидкостной компонент от здоровой ткани мозга. В диагностике этиологии абсцесса следует учитывать возможность обнаружения патологического содержимого в пазухах черепа, являющегося источником инфицирования вещества головного мозга при гнойном абсцессе (рисунок ниже, посмотрите внимательно лобные пазухи).
Серозный менингит обычно не сопровождается изменениями вещества головного мозга.
При цереброваскулярном нейросифилисе на МРТ могут определяться зоны неправильной формы с нечеткими контурами слабо пониженной интенсивности сигнала в режиме Т1, слабо повышенной – Т2, соответствующие участкам ишемии, развившейся вследствие церебральных васкулитов (рисунок ниже). При церебро-менингиальном локальном нейросифилисе возможна визуализация сифилитической гуммы, которая имеет признаки быстро растущего объемного образования (см. признаки нейровизуализации опухолей).
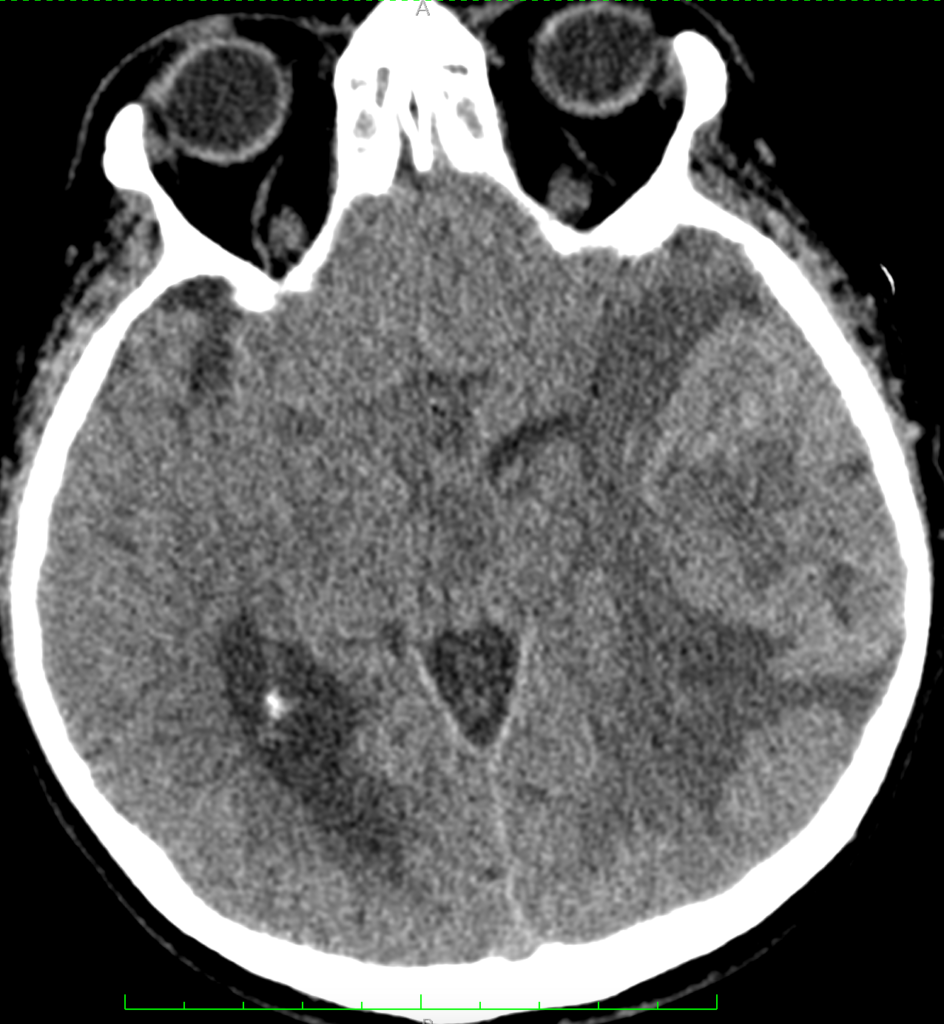
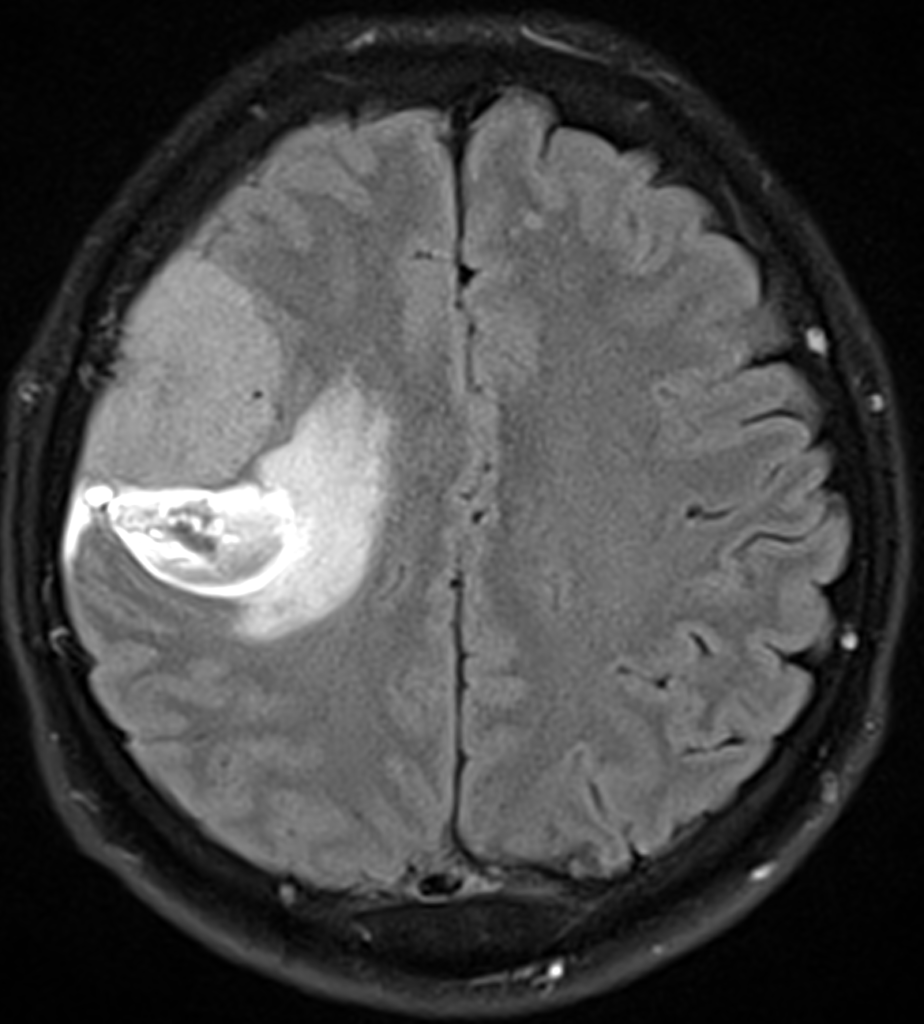
МСКТ-признаками первичной злокачественной опухоли головного мозга являются: неоднородные толстые края, изо- или слегка гиперденсивные за счет высокой клеточности; неоднородный гиподенсивный центр, отражающий зону некроза; выраженный масс-эффект; периферический вазогенный отек; иногда признаки кровоизлияния в опухоль; интенсивное неоднородное гетерогенное контрастное усиление по периферии (рисунки ниже).
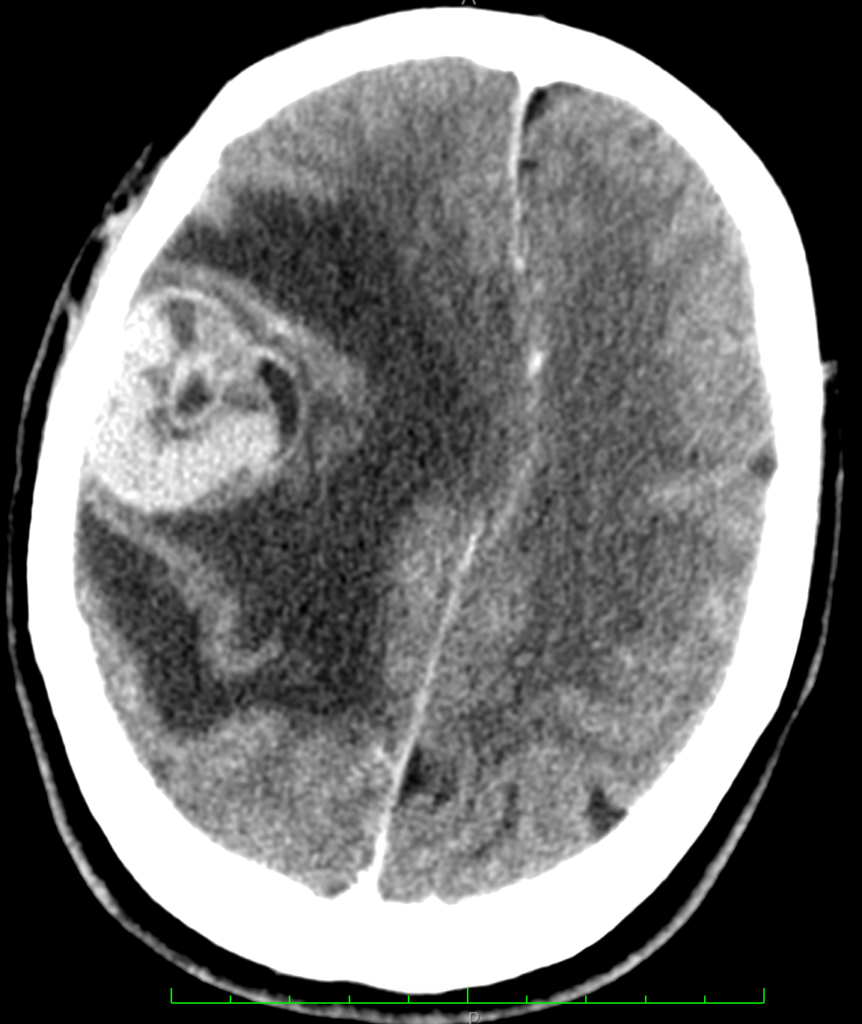
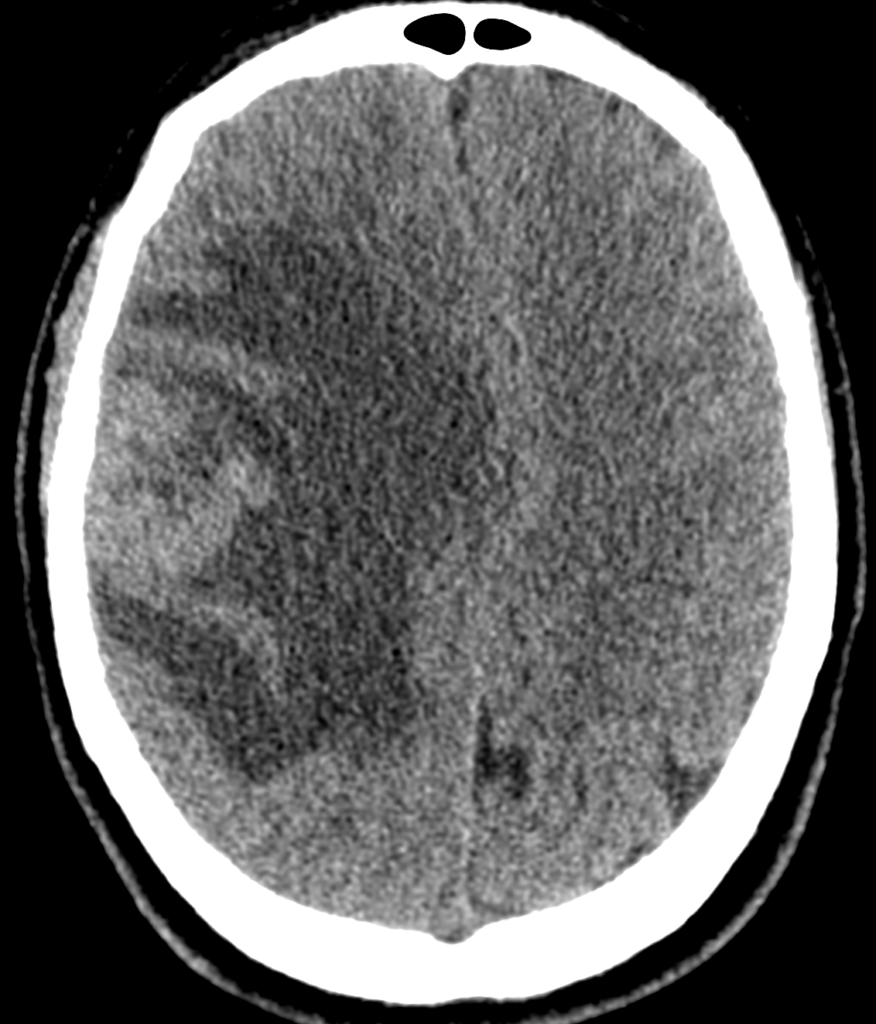
При первичной злокачественной опухоли головного мозга на МРТ определяется образование неправильной формы, с неровными, нередко бугристыми контурами, различной величины, с перифокальным отеком. Образование имеет неоднородную структуру: на Т2-ВИ и FLAIR изо- и гиперинтенсивное, на Т1-ВИ изо- и гипоинтенсивное, иногда – с гиперинтенсивными включениями. При внутривенном усилении возможны различные варианты контрастирования: сочетание выраженного интенсивного контрастирования образования по периферии со слабым контрастированием внутренних частей по ячеистому типу; диффузное контрастирование; отсутствие контрастирования образования, но визуализация собственной сосудистой сети (рисунки ниже).
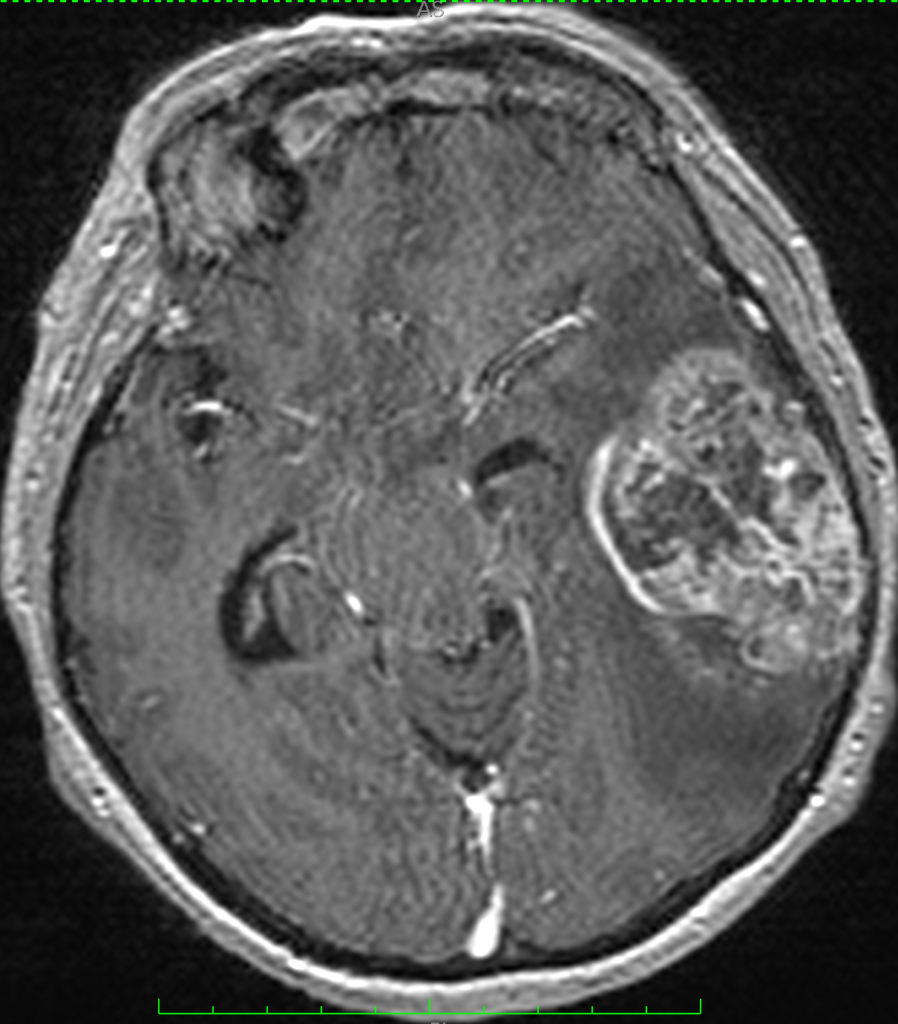
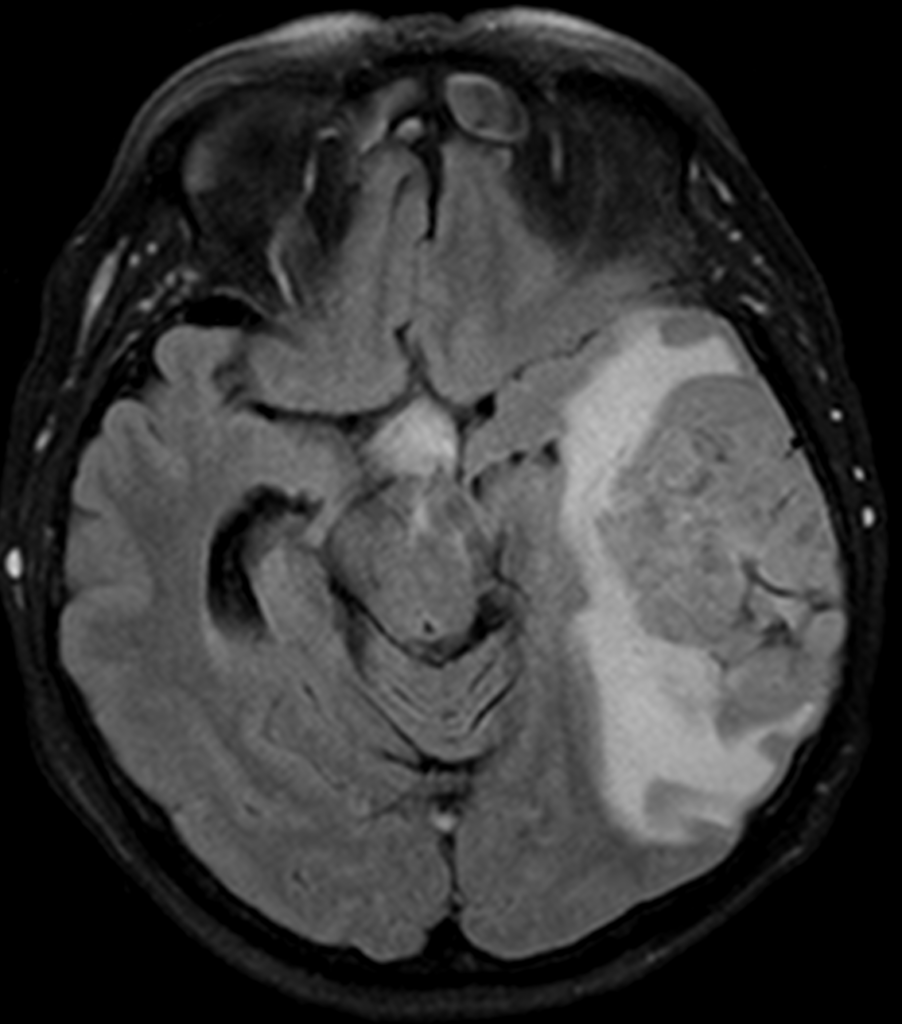
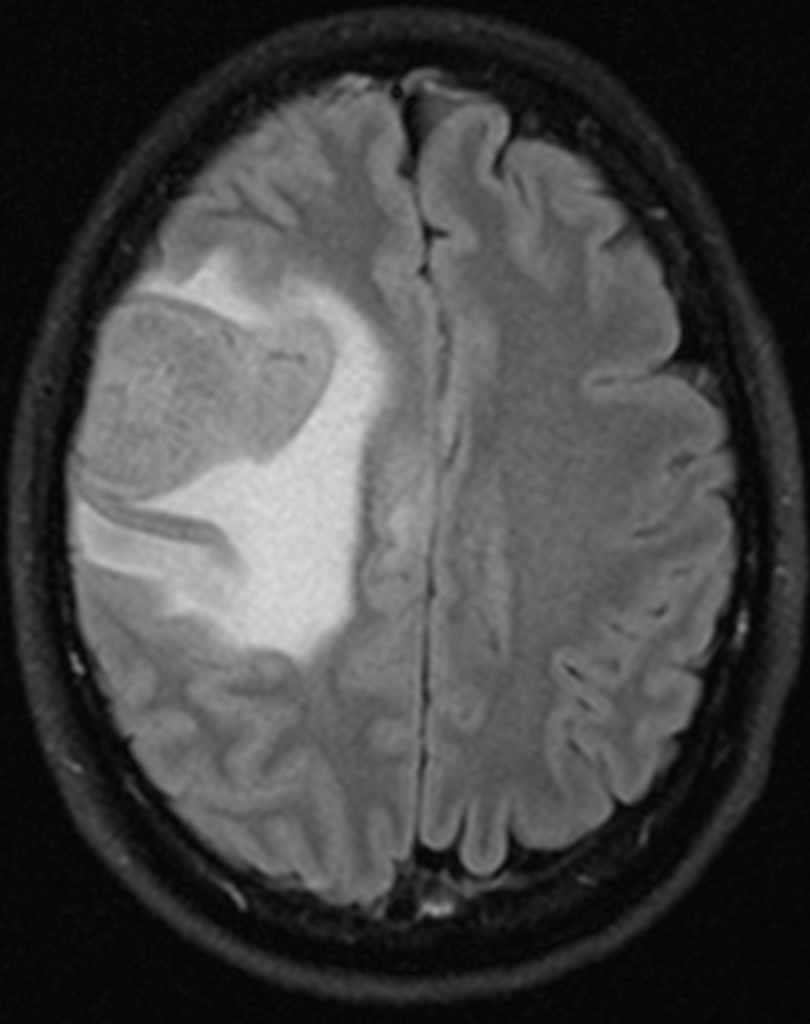
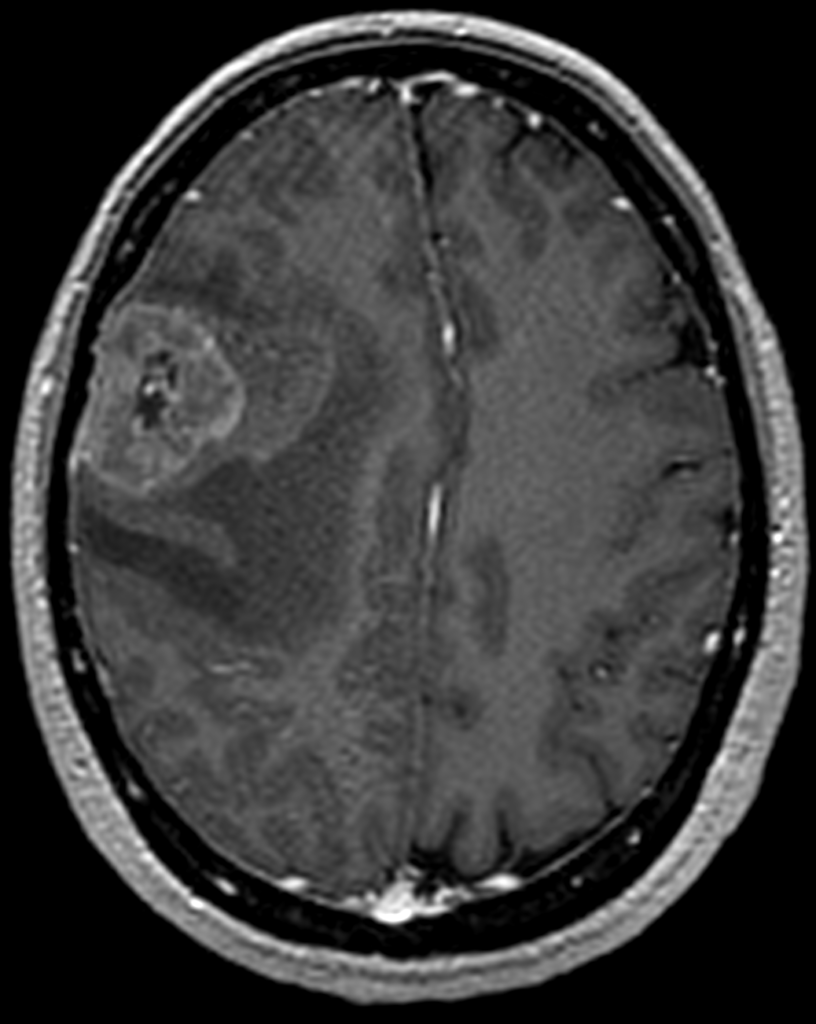
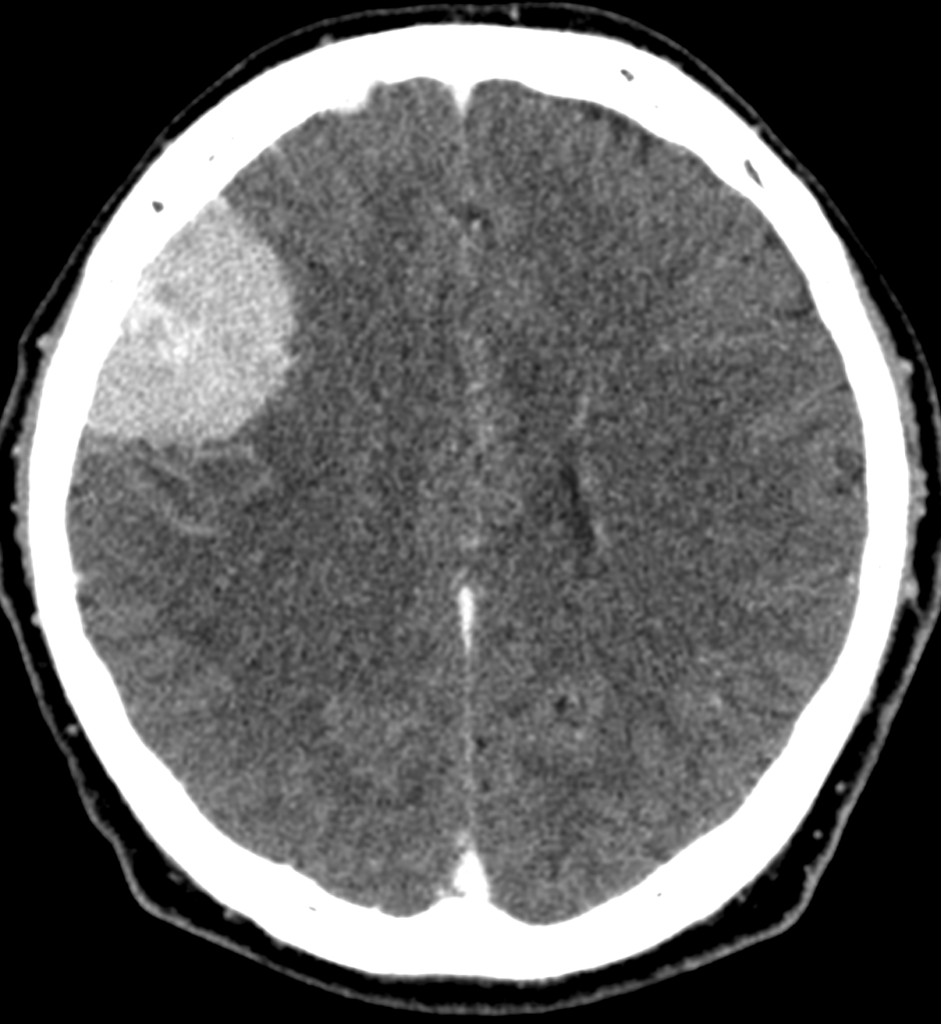
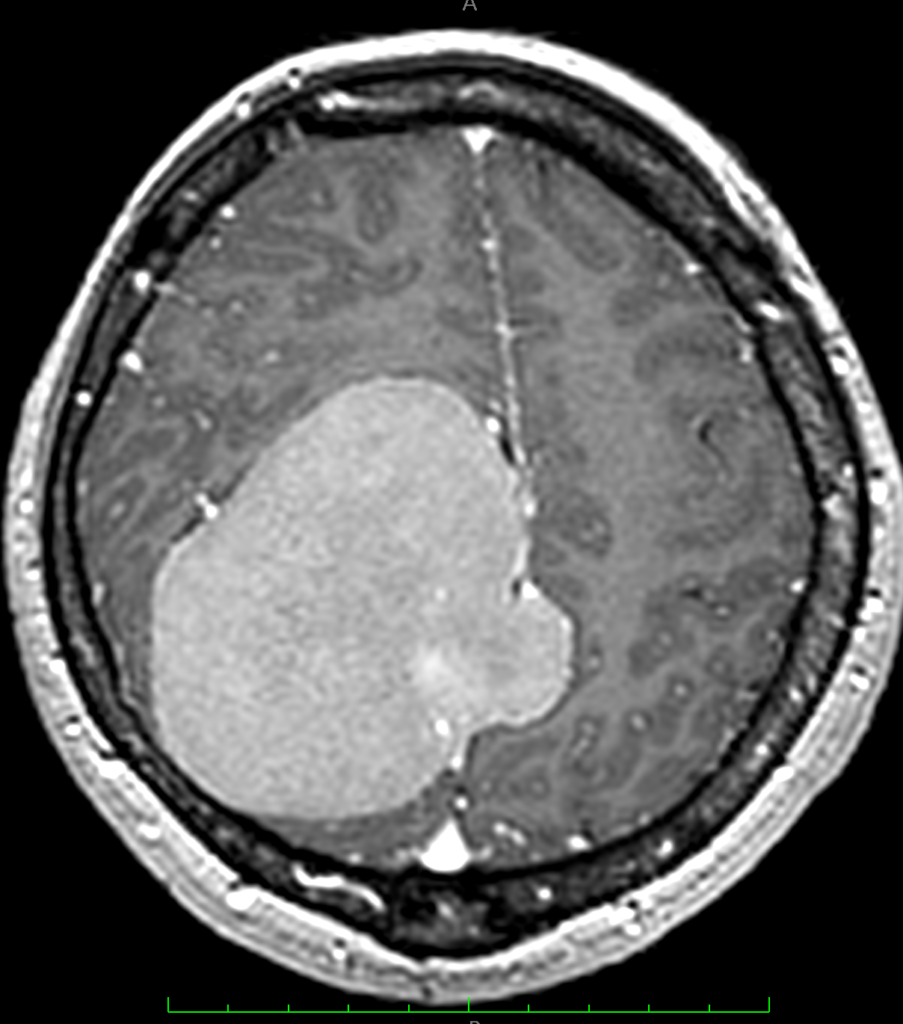
При метастазах в головной мозг на МСКТ определяются единичные или множественные округлые образования, гомогенные, изо-, гипо- или гиперденсивные, при нативной КТ могут сливаться с корой и быть невидимыми, при контрастировании нередко имеют вид кольца за счет некрозов в центе метастазов. Вокруг образований часто определяется отек, вызывающий «масс-эффект» (рисунок ниже).

На МРТ метастазы определяются в виде солидных или кистозно-солидных единичных или множественных образований неправильной округлой формы с ровными контурами, иногда с признаками кровоизлияния во внутрь метастаза. Возможен перифокальный отек вокруг образований рисунки ниже).
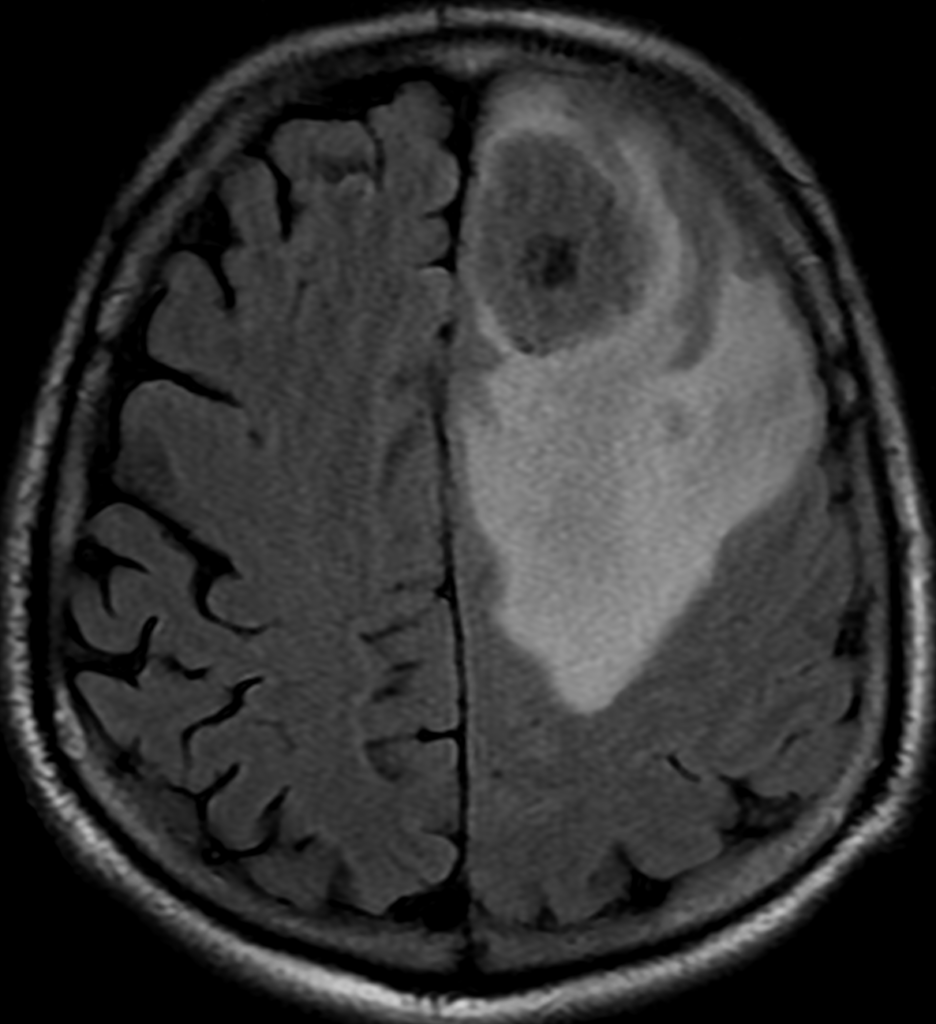
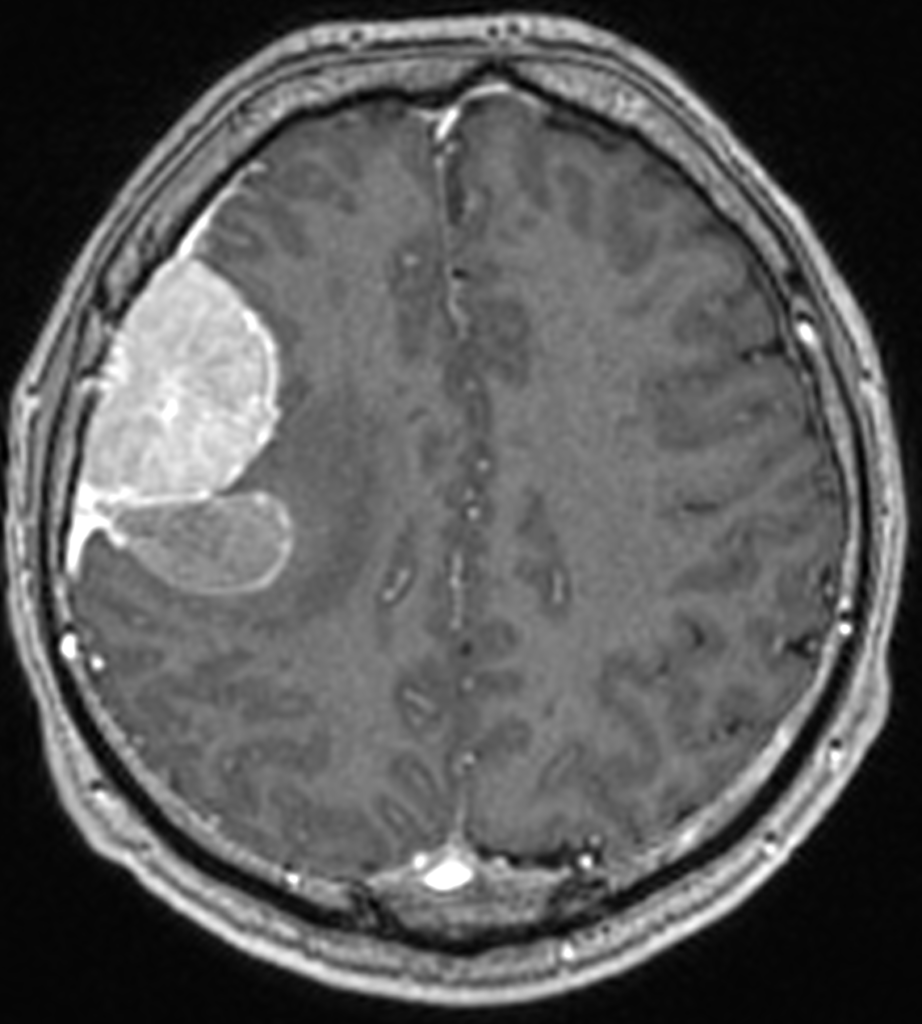
Для самых распространенных доброкачественных опухолей головного мозга – менингиом – при МСКТ характерно наличие зоны повышенной плотности округлой или овальной формы, четко отграниченной от отека и неизменной ткани мозга, часто с признаками кальцинации. Возможны местные костные изменения в виде очаговой деструкции кости или гиперостоза. Примерно в 2% наблюдений опухоль дебютирует кровоизлиянием в паренхиму или перифокальное мозговое вещество (рисунок ниже).
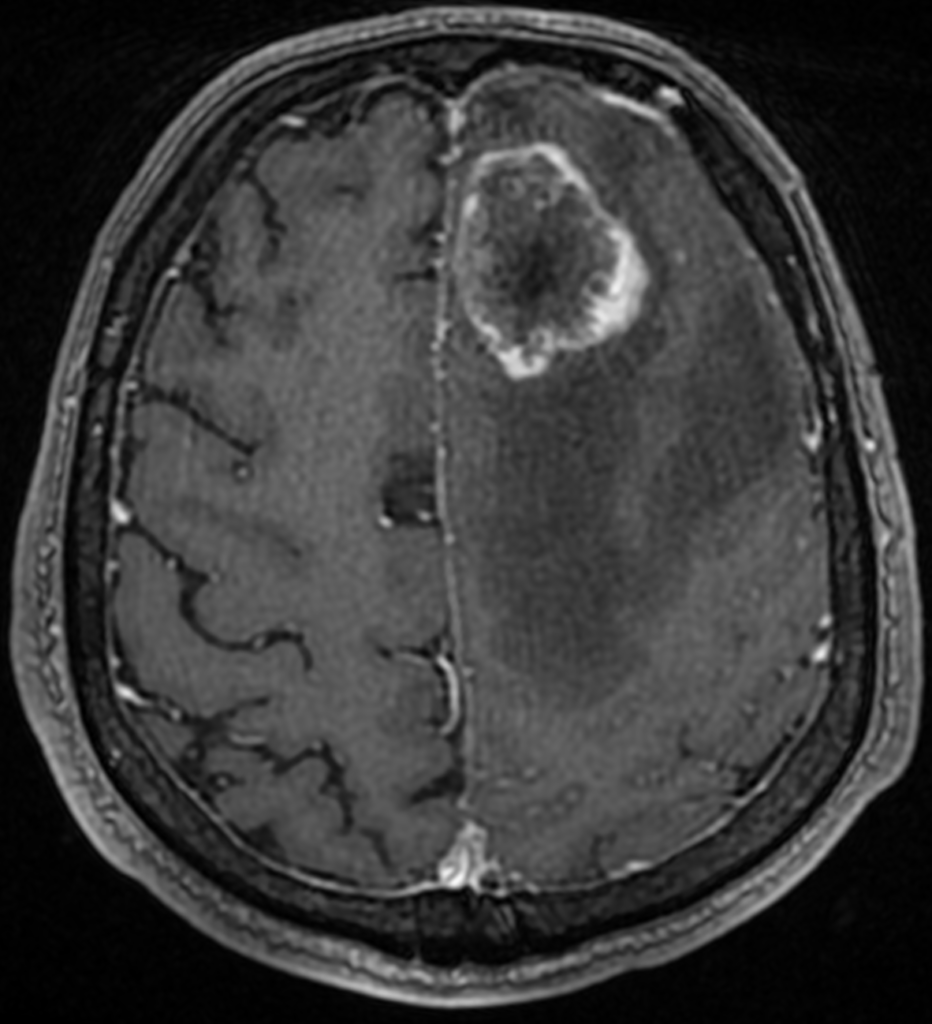
При МРТ визуализируется внемозговое образование, неправильной линзовидной формы, с ровными или бугристыми четкими контурами, широким основанием прилежащего к твердой мозговой оболочке, однородной структуры: на Т1-ВИ и Т2-ВИ изоинтенсивное, на FLAIR равномерно повышенного сигнала. При внутривенном усилении образование интенсивно накапливает контраст (рисунки ниже).
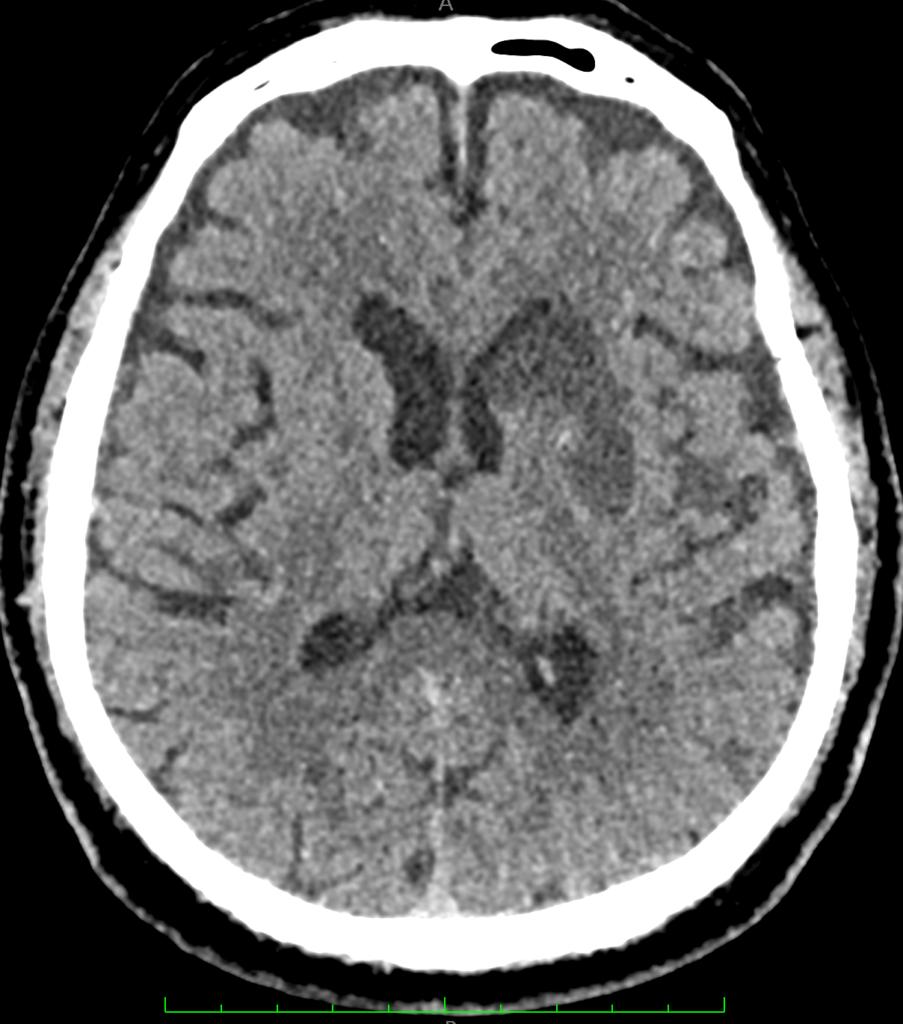
Ишемический инсульт на МСКТ обычно представлен равномерно гиподенсивным участком, оказывающим умеренный объемный эффект на окружающие структуры мозга. В большинстве случаев гиподенсивный участок соответствует определенному сосудистому бассейну и имеет клиновидную форму с основанием наружу (рисунок ниже).
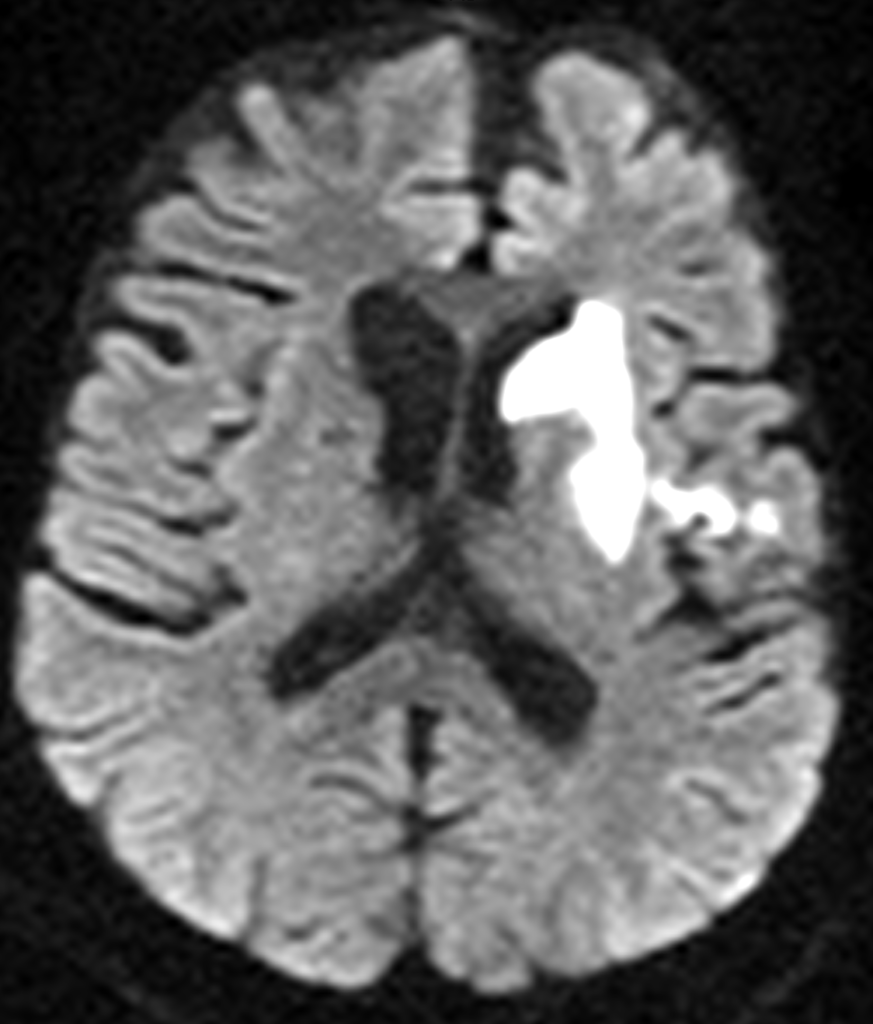
Ишемический инсульт на МРТ представлен участком повышенного сигнала на Т2-ВИ, FLAIR, пониженного сигнала на Т1-ВИ, с неровными достаточно четкими контурами, различных размеров. В практической работе МРТ в диагностике ишемического инсульта используют в режиме диффузионно-взвешенных изображений (DWI) c фактором диффузии b = 0, либо b = 1000 с/мм2(рисунок ниже).
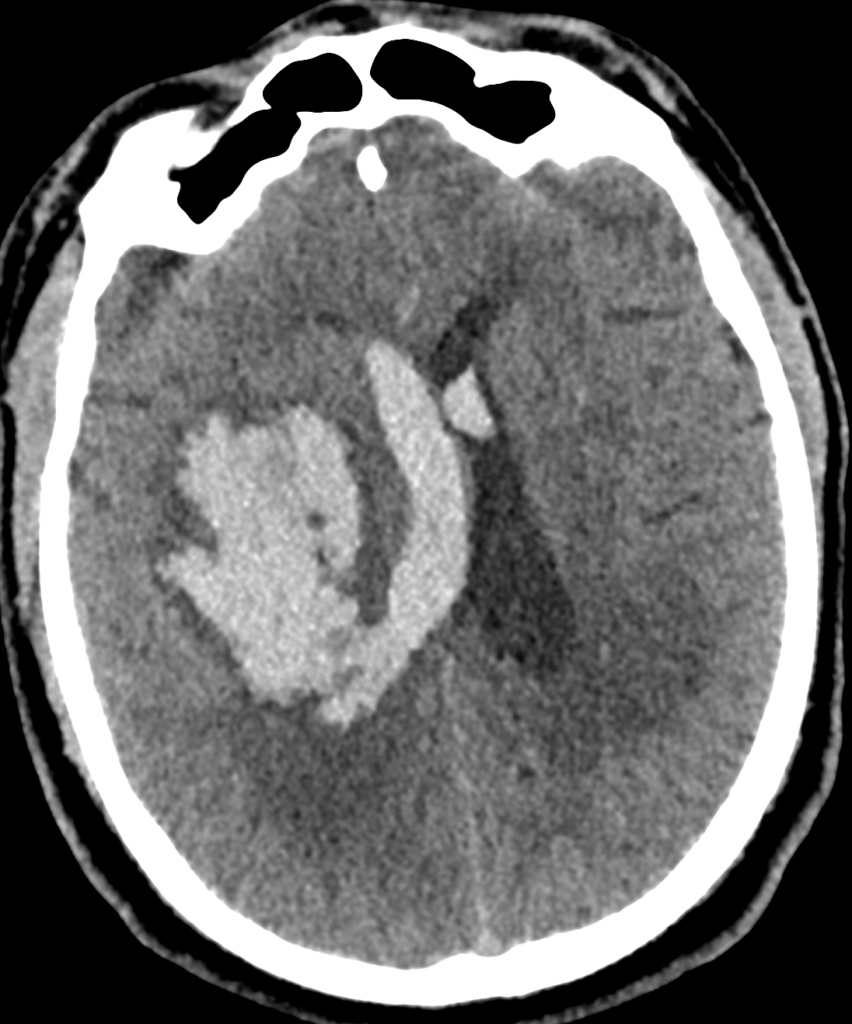
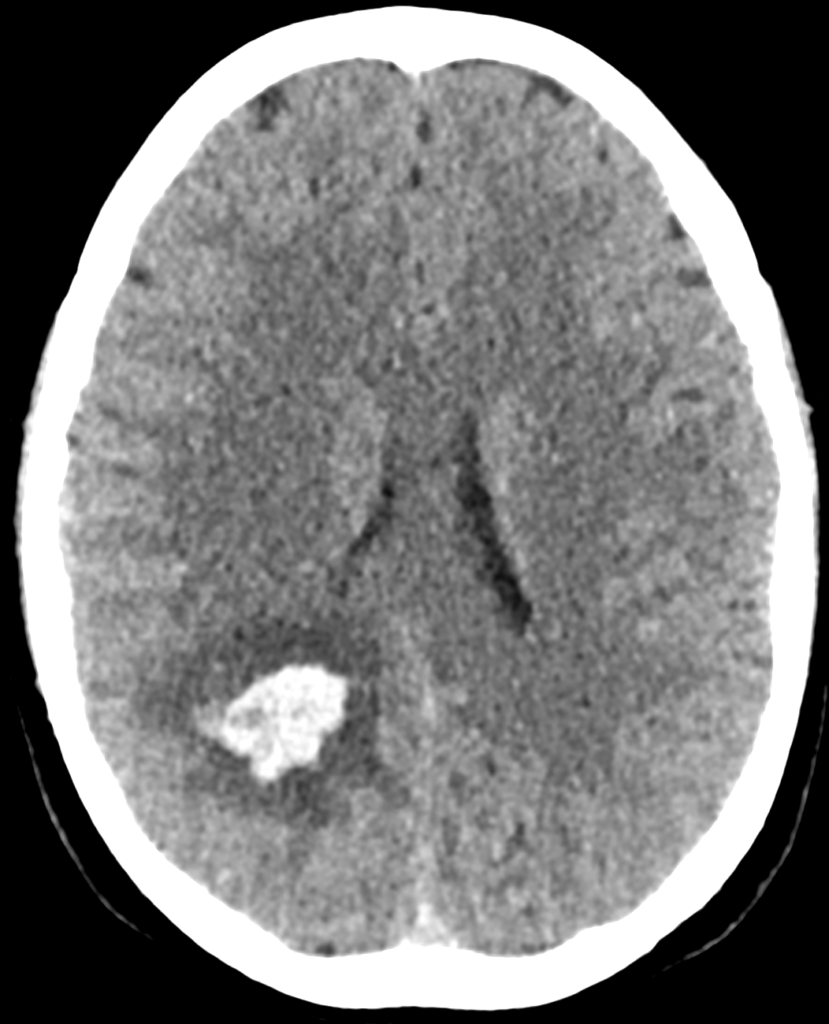
МСКТ-признаками геморрагического инсульта является гиперденсивный (белого цвета) участок в веществе головного мозга в сочетании с признаками дислокации (смещения) мозговых структур (рисунки ниже).
В рутинной диагностике геморрагических инсультов метод МРТ применяется редко. Показаниями к назначению служат необходимость дифференцировать опухоли или аномалии развития сосудистой системы (каверномы) как причины для возникновения кровоизлияния.
В статье представлены выдержки из учебного пособия С.И.Петрова, О.Н.Новицкой “ТУБЕРКУЛЕЗ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ В СОЧЕТАНИИ С ВИЧ-ИНФЕКЦИЕЙ: ОСОБЕННОСТИ КЛИНИКИ И ДИАГНОСТИКИ” (полный текст доступен по ссылке: https://www.elibrary.ru/item.asp?id=46573400)
